TÓM TẮT
Đặt vấn đề: Với tỷ lệ tử vong còn ở mức cao, phình động mạch chủ nhiễm trùng vẫn đang đặt ra nhiều thách thức cho các nhà ngoại khoa. Bệnh viện Việt Đức sử dụng mạch nhân tạo tráng bạc Silver Graft trong phẫu thuật mạch máu nguy cơ nhiễm trùng từ năm 2010.
Mục tiêu:Đánh giá kết quả sớm sử dụng mạch Silver Graft trong phẫu thuật động mạch chủ nhiễm trùng.
Đối tượng và phương pháp: Nghiên cứu hồi cứu can thiệp lâm sàng không đối chứng trên 27 bệnh nhân tuổi trung bình 60,2 (24 nam và 3 nữ ) phình động mạch chủ có nguy cơ nhiễm trùng được thay đoạn mạch Silver Graft từ 12/2010- 12/2012. Đánh giá các dấu hiệu lâm sàng và cận lâm sàng về tình trạng phình động mạch và nhiễm trùng, phân tích các kết quả về thời gian nằm viện, biến chứng, tử vong.
Kết quả: 27 bệnh nhân gồm phình động mạch chủ ngực 3 trường hợp, phình động mạch chủ bụng 18, phình động mạch chủ chậu 6, có 9 trường hợp khối phình đã vỡ. Phình dạng túi 74% (20/27). 19/27 bệnh nhân có dấu hiệu nhiễm trùng trên lâm sàng và 13/27 bệnh nhân có bạch cầu tăng trước mổ, Xét nghiệm vi sinh có 10/27 mẫu cho kết quả dương tính với các loại vi khuẩn. Khôi phục bằng mạch thẳng trên 14 bệnh nhân, mạch chữ Y 12 bệnh nhân và miếng vá động mạch 1 bệnh nhân. Sau mổ siêu âm Doppler 100% đoạn mạch thông tốt. Thời gian nằm viện trung bình: 15 ngày. Biến chứng mổ lại 2 (1 abcès sau phúc mạc, 1 hoại tử ruột), 1 trường hợp bội nhiễm phổi thở máy kéo dài.
Kết luận: Sử dụng mạch nhân tạo tráng bạc, kết hợp với kháng sinh hợp lý có thể cải thiện tiên lượng sớm bệnh nhân phình động mạch chủ nguy cơ nhiễm trùng.
Từ khóa: phình động mạch chủ nhiễm trùng, mạch Silver graft
RÉSUMÉ: L’anévrisme infectieux de l’aorte est constamment mortelle en l’absence de traitement chirurgical, il continue à presenter les problems pour les chirurgiens. Au CHU Viet Duc, nous utilisons le greffe enduite d’argent pour traiter les lesions vasculaires à risque d’infection à partir de 12/2010. Objectif: Étudier des résultats précoces de revascularisation in situ par greffe enduite d’argent dans l’opération de l’aorte. Méthodologie: il s’agit une étude descriptive et retrospective. 27 patients ages de 60,2 en moyen qui ont été realisés la revascularisation par greffe enduite d’argent pour traiter les lesions vasculaires au risque d’infection de 12/2010 à 12/2012. Préopération, ils ont examinés les signes cliniques, paracliniques sur l’état d’infection et l’état de l’anévrisme. Nous analysons les resultats précoces post opération: le temps d’hôpital, les complications et les morts. Résultats:27 patients ont été opérés à cause des lésions qui distribuent: l’aorte thoracique: 3 cas, abdominal: 18 cas, penvien: 6 cas, avec 9 ruptures. La morphologie: Anévrisme sacciforme: 74% (20/27 cas). 19/27 patients avaient le syndrome d’infection. Examen microbiologique (10/27 hémocultures positives) presentent le diversité des bactéries. Revascularisation par le prothèse droite: 14 cas, prothèse en Y: 12 cas, patch: 1 cas. 100% des anastomoses ont permis la circulation sur tout le parcours, 24 deshospitalisations après 15 jour en moyen, Complications: 1 cas de l’infection nosocomiale devait suivre une ventilation artificielle pendant 2 mois, 2 réopérations: 1 cas de la nécrose du côlon et de l’intestin, 1 cas de l’abcès rétro-péritonéale.Conclusion:utilisation du greffe enduite d’argent et de l’antibiothérapie dans les opération permetent d’aider à améliorer le prognostic des lesions de l’aorte au risque d’infection. Il a aussi besoin des études sur la plus grande taille d’échantillon pendant un temps plus long pour évaluer le résultat de cette methode. Mots clés: Greffe enduite d’argent Silver Graft, Anévrisme infectieux de l’aorte….
1.Đặt vấn đề
Bệnh lý mạch máu nhiễm trùng nói chung và phình động mạch chủ (PĐMC) nhiễm trùng nói riêng là một bệnh tương đối ít gặp, chủ yếu gặp ở các nước đang phát triển. Bình thường thành mạch có khả năng chống lại sự xâm nhập của vi khuẩn. Vi khuẩn xâm nhập vào giữa các lớp áo động mạch khi: hệ miễn dịch suy giảm (đái tháo đường, AIDS, suy dinh dưỡng, xơ gan, ung thư, dùng Corticoid kéo dài), tổn thương nội mạc: mảng vữa xơ, phình mạch, chấn thương, có các ổ nhiễm trùng tiên phát (nhiễm khuẩn huyết, viêm tụy, ápxe phổi, nhiễm trùng đường tiêu hóa, viêm tủy xương…[1]. Điều trị mạch máu nhiễm trùng vẫn là một vấn đề nan giải do việc chẩn đoán thường chậm trễ, nguy cơ bục miệng nối sau mổ. Không hoặc điều trị muộn dẫn tới nhiễm trùng huyết, vỡ khối phình và tử vong. Phương pháp chủ yếu là thắt mạch, bắc cầu ngoài giải phẫu, sử dụng mạch nhân tạo tẩm kháng sinh. Từ khi mạch nhân tạo tráng bạc Silver graft ra đời năm 2001 đã giải quyết được cơ bản vấn đề điều trị bệnh lý này [7]. Nghiên cứu này đánh giá kết quả sớm việc sử dụng mạch Silver Graft trong phẫu thuật động mạch chủ tại BV Việt Đức
2.Đối tượng và phương pháp nghiên cứu
Đối tượng: 27 bệnh nhân được chẩn đoán PĐMC (ngực hoặc bụng) nguy cơ nhiễm trùng và được phẫu thuật thay mạch nhân tạo tráng bạc Silver Graft tại khoa Phẫu thuật Tim mạch BV Việt Đức từ tháng 12/2010 đến tháng 12/2012. Loại khỏi nghiên cứu những bệnh nhân sử dụng mạch Silver Graft nhưng ở vị trí mạch khác (dưới đòn, chi dưới)
Phương pháp nghiên cứu: mô tả hồi cứu can thiệp lâm sàng không đối chứng.
Các tham số nghiên cứu:
Đặc điểm tuổi, giới, nghề nghiệp…
- Tiền sử bệnh lý (Bệnh lý nhiễm trùng, THA, ĐTĐ, chấn thương, phẫu thuật…)
- Các triệu chứng lâm sàng (Lý do vào viện, hội chứng nhiễm trùng, hội chứng chảy máu trong, khối đập theo nhịp tim…).
- Vị trí mạch tổn thương.
- Hình dạng khối phồng.
- Các xét nghiệm đánh giá nguy cơ nhiễm trùng trước mổ: Bạch cầu, máu lắng…
- Kết quả nuôi cấy vi khuẩn.
- Phương pháp điều trị.
- Tổn thương trong mổ.
- Kết quả điều trị.(Doppler mạch sau mổ, biến chứng, mổ lại, tử vong…).
Xử lý số liệu bằng các thuật toán thống kê y học (phần mềm SPSS 20.0)
3.Kết quả
Từ 12/2010 đến 12/2012, chúng tôi đã phẫu thuật khôi phục tuần hoàn bằng mạch Silver Graft cho 27 bệnh nhân phình động mạch chủ có nguy cơ nhiễm trùng.
Đặc điểm tuổi, giới:
Tuổi: Tuổi trung bình: 60.2 ± 12.8 tuổi (lớn nhất: 84, nhỏ nhất: 38)
Giới: Nam: 24 (88,9%) Nữ: 3
Tiền sử bệnh lý:
Bảng 1: Tiền sử bệnh lý
| TIỀN SỬ | N | % |
Hút thuốc lá | 22 | 81% |
Tăng huyết áp | 10 | 37% |
Suy thận | 2 | 7% |
Đái tháo đường ( Type II ) | 3 | 11% |
Tăng lipid máu | 3 | 11% |
Bệnh mạch vành | 3 | 11% |
Bệnh mạch não | 3 | 11% |
Bệnh khác | 6 | 22% |
Phẫu thuật
Sử dụng kháng sinh tuyến trước* | 6
18 | 22%
66,7% |
*Trong đó có 2BN có tiền sử lao, 1BN nhiễm khuẩn huyết đã điều trị kháng sinh 10 ngày trước khi nhập viện.
Triệu chứng lâm sàng:
Bảng 2: Triệu chứng lâm sàng
| TRIỆU CHỨNG LÂM SÀNG | N | % |
Đau bụng/lưng | 21 | 78% |
Đau ngực | 2 | 7% |
Ho ra máu | 1 | 4% |
Hội chứng nhiễm trùng | 19 | 70% |
Hội chứng thiếu máu | 14 | 52% |
Khối ở bụng đập theo nhịp tim | 24 | 89% |
Sốc mất máu | 1 | 4% |
Kết quả cấy máu
Bảng 3: Kết quả cấy máu
| VI KHUẨN | N | % |
E.coli | 3 | 11% |
Citrobacter freundii | 3 | 11% |
Salmonella | 1 | 4% |
P.aeruginosa | 1 | 4% |
Streptococcus spp | 1 | 4% |
Bacilles ( - ) | 1 | 4% |
Âm tính | 17 | 63% |
Vị trí mạch tổn thương:
Bảng 4: Vị trí mạch tổn thương
| VỊ TRÍ TỔN THƯƠNG | N | % |
Động mạch chủ ngực | 3 | 11% |
Động mạch chủ bụng dưới thận | 18 | 67% |
Động mạch chủ chậu | 6 | 22% |
Thương tổn trên phim cắt lớp và/hoặc cộng hưởng từ
Hình dạng: Hình thoi: 7 bệnh nhân (26%). Hình túi: 20 bệnh nhân (74%).
Kích thước: Trung bình: 58.2 ± 21 mm. Lớn nhất: 100 mm. Nhỏ nhất: 20mm.
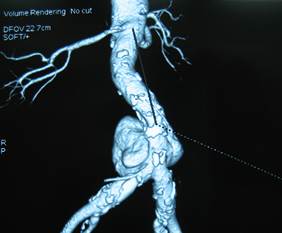
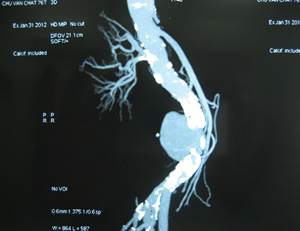
Hình 1: Phình động mạch chủ bụng hình túi trên CT Scanner
Phẫu thuật và tổn thương trong mổ:
Phẫu thuật cấp cứu: 19
Phẫu thuật có kế hoạch: 8
Tổn thương trong mổ:
Bảng 5: Tổn thương trong mổ
| TỔN THƯƠNG | N | % |
Vỡ khối phồng | Trong ổ bụng | 1 | 4% |
Sau phúc mạc | 5 | 19% |
Cột sống | 3 | 11% |
Viêm dính, dễ chảy máu | 18 | 67% |
Huyết khối bám thành túi phình | 27 | 100% |
Phương pháp can thiệp
Bảng 6: Phương pháp tái thông mạch máu tại chỗ
| Xử trí | N | % |
Thay đoạn mạch thẳng | 14 | 52% |
Thay đoạn Y | 12 | 44% |
Miếng vá mạch nhân tạo (ĐMC ngực) | 1 | 4% |
Kết quả sớm sau mổ
Siêu âm doppler mạch sau mổ cho kết quả 100% mạch nhân tạo thông tốt, tốc độ dòng chảy bình thường, không phát hiện tổn thương chảy máu hoặc ọa
Bảng 7: Biến chứng sau mổ
| BIẾN CHỨNG | N | % |
Chảy máu | 0 | 0% |
Hoại tử ruột | 1 | 4% |
Áp xe sau phúc mạc | 1 | 4% |
Rò miệng nối | 0 | 0% |
Bội nhiễm, thở máy kéo dài | 1 | 4% |
Mổ lại | 2 | 7% |
Tử vong | 2 | 7% |
Thời gian nằm viện: Trung bình: 14,7 ± 5,6 ngày. (4 ngày-90 ngày). BN được dùng kháng sinh theo kháng sinh đồ hoặc dùng hệ thống phối hợp 3 loại Cephalosporin, Vancomyxin và Metronidazon.
4.Bàn luận
4.1.Đặc điểm dịch tễ học
-Trong nghiên cứu của chúng tôi nam giới chiếm 89% tương tự như các nghiên cứu khác ở Việt Nam (80% theo Văn Tần) cũng như trên thế giới (87% theo Batt M) [7].
-Tuổi trung bình của chúng tôi là 60,2 thấp hơn các nghiên cứu về PĐMC nói chung (Văn Tần: 69 tuổi). Điều này phù hợp với cơ chế bệnh sinh của bệnh lý này là hậu quả của nhiễm trùng hoặc chấn thương, khác với bệnh lý phồng động mạch do xơ vữa, tăng huyết áp thường gặp ở người lớn tuổi. Kết quả này thấp hơn đáng kể so với các nghiên cứu nước ngoài, điều này có thể do tuổi thọ của người Việt Nam thấp hơn.
-Các yếu tố bệnh nguyên đáng lưu ý như tăng huyết áp (37%), đái tháo đường (7%), bệnh mạch vành (11%), bệnh mạch não (11%) đều thấp hơn so với các nghiên cứu của Batt M, Zegelman M và Oderich, góp phần giải thích tỷ lệ biến chứng liên quan tim mạch của chúng tôi thấp hơn so với các tác giả đó [7],[10].
4.2.Đặc điểm lâm sàng và cận lâm sàng
-Nói chung,các bệnh nhân biểu hiện bệnh cảnh rõ ràng của bệnh PĐMC. 100% BN PĐMCB-chậu có thể phát hiện khối đập theo nhịp tim khi khám lâm sàng.1 BN (4%) biểu hiện sốc mất máu do vỡ khối PĐMC, tỷ lệ này thấp hơn rất nhiều so với nghiên cứu của Moneta (24%) [11].
-Với sự trợ giúp của XQ, chụp cắt lớp vi tính/MRI cả 3 BN PĐMC ngực và 24 BN PĐMCB đều xác định được vị trí và hình thái của khối phình trên tất cả các bệnh nhân. PĐMCB chiếm đa số (67%), điều này phù hợp với các nghiên cứu khác về PĐMCB tại Việt Nam (70% theo các nghiên cứu của Lê Sỹ Sâm). Ưu thế của khối phình hình túi so với hình thoi (74% đối với 26%) cũng phù hợp với kết quả nghiên cứu của AbdelAzim T.A (80% và 20%) [1].
-Tuy nhiên chỉ có 19 BN biểu hiện hội chứng nhiễm trùng trên lâm sàng hoặc cận lâm sàng, trong đó có 6 BN sốt kéo dài (theo bảng 1 có tới 66,7% BN dùng kháng sinh trước vào viện). Các nghiên cứu của Brook I và Muller cho kết quả cao hơn [4],[8].
4.3.Đặc điểm kết quả xét nghiệm vi sinh
Nghiên cứu chúng tôi ghi nhận một sự đa dạng về các loại vi khuẩn định danh được. Chỉ có 10/27 mẫu nuôi cấy cho kết quả dương tính trong đó E.coli xuất hiện ở 3 BN, Citrobacter freundii ở 3 BN (bảng 3). Đáng chú ý ở BN nhiễm khuẩn huyết, nuôi cấy cho kết quả là Salmonella và trực khuẩn mủ xanh xuất hiện ở BN đã được chẩn đoán là lao phổi và điều trị ở bệnh viện khác trước khi đến với chúng tôi. Vì 70% bệnh nhân của chúng tôi được phẫu thuật cấp cứu nên chúng tôi sử dụng phối hợp kháng sinh trước, trong và sau mổ trên bệnh nhân cho đến khi có kết quả kháng sinh đồ. Một số nghiên cứu khác cho kết quả không tương đồng: nghiên cứu của Batt M cho thấy Tụ cầu chiếm ưu thế trong khi RB Hsu và YG Tsay phân lập được Salmonella ở 14/19 mẫu[6].
4.4. Chỉ định sử dụng và vai trò của mạch nhân tạo tráng bạc
4.4.1.Chúng tôi thay mạch nhân tạo tráng bạc trong những trường hợp sau:
- Nhóm bệnh động mạch chủ khẳng định nhiễm trùng (hội chứng nhiễm trùng trước mổ sốt kéo dài, tăng bạch cầu, máu lắng, PRC, cấy máu dương tính, rò túi phình ĐMC-tá tràng, nhiễm trùng sau mổ mạch nhân tạo thường)
- Nhóm có nguy cơ nhiễm trùng động mạch chủ
+ Phình động mạch ở người trẻ không có tiền sử bệnh tim mạch
+ Khối phình dạng túi, Phình động mạch chủ chậu đơn thuần
+ Nghi ngờ nhiễm trùng trong khi mổ (có dịch đục, khối phồng viêm dính, dễ chảy máu
+ Có bệnh toàn thân như lao, nhiễm khuẩn huyết
+ Nguy cơ nhiễm trùng cao (thể trạng gầy yếu, đái tháo đường, sau mổ sỏi mật, tiết niệu), mổ trong tình trạng cấp cứu, phòng mổ hữu trùng…
4.4.2.Đặc điểm mạch nhân tạo tráng bạc
Cấu trúc mạch nhân tạo tráng bạc gồm 2 lớp Polyester được tẩm ion Ag ở bề mặt ngoài ra còn có các thành phần khác: glycerol, titan, palladium và carbon

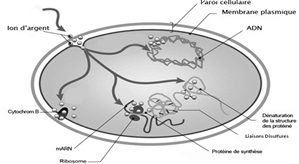
Hình 2: Động mạch nhân tạo tráng bạc và cơ chế kháng khuẩn
Cơ chế kháng khuẩn của ion bạc chủ yếu nhờ liên kết với với nhóm Thiols (SH) của một số acid amin. Liau và các đồng nghiệp đã chỉ ra rằng các acid amin như cysteine và các hợp chất khác như chứa các nhóm thiol natri thioglycolate kết hợp với bạc nitrat để trung hòa mủ xanh (P. aeruginosa) [12]. Ngược lại, các acid amin có chứa một liên kết disulfide (S-S), không hoặc có chứa lưu huỳnh như cystathione, axit cysteic, L. Methionine, taurine, bisulfit natri, natri thiosunfat không thể chứng minh hiệu quả của ion Ag. Các nghiên cứu khác cũng đã chỉ ra rằng sự tương tác của các ion Ag với nhóm enzym và protein thiol có vai trò quan trọng trong tiến trình thoái hóa của các vi khuẩn, mặc dù thành phần tế bào khác cũng có thể xảy ra .
Khả năng diệt virus của bạc cũng có thể được giải thích bởi sự kết hợp với nhóm (S-H). Lukens đã gợi ý rằng muối bạc và các kim loại nặng khác như đồng tác dụng bằng cách kết hợp với nhóm enzyme quan trọng của nấm.
Ion bạc gây ra việc phát tán các ion kali từ các vi sinh vật, màng tế bào chất của vi khuẩn hoặc vi khuẩn mà màng nội bào cũng chứa nhiều các enzym ái tính cao có thể là mục tiêu của các ion bạc [5]. Ngoài tác dụng trên enzym, các ion Ag gây ra những thay đổi khác về các vi sinh vật. Bạc nitrat gây ức chế cụ thể của sự phát triển ( phát triển ) của Cryptococcus neoformans và được gửi trong tế bào chất của tế bào , tạo thành các ion Ag ức chế phân chia tế bào và làm tổn hại đến màng tế bào và các bào quan của P.aeruginosa Cuối cùng, các ion Ag tương tác với axit nucleic. Chúng tương tác chủ yếu với phốt phát DNA mặc dù việc loại bỏ các vi khuẩn thông qua sự tương tác này là không rõ ràng.
Vào năm 1986, Benvenisty và các đồng nghiệp báo cáo về việc sử dụng đầu tiên của các mạch nhân tạo tẩm kháng sinh ngâm trong một dung dịch nitrat bạc và thử nghiệm trên chó. Loại này có tác dụng ức chế đáng kể đối với sự phát triển của Staphylococcus aureus so với việc sử dụng mạch nhân tạo thông thường được tẩm với kháng sinh [2].
Năm 2000 và 2001, Batt M sử dụng các mạch nhân tạo tráng bạc Intergard trên 27 BN nhiễm trùng ĐMC tại 7 trung tâm châu Âu (Pháp, Thụy Điển, Tây Ban Nha, Anh quốc) với tỷ lệ tử vong chỉ có 15%. Mạch nhân tạo tráng bạc cho thấy hiệu quả rõ rệt trong BN nhiễm trùng mạch nhân tạo và nhiễm trùng bệnh viện [7]. Tuy nhiên, theo nghiên cứu trên 913 BN của Axel Larena - Avellaneda khi sử dụng mạch nhân tạo tráng bạc ở BN không nhiễm trùng, thì không có sự khác biệt về tỷ lệ nhiễm trùng sau phẫu thuật giữa các nhóm có sử dụng mạch nhân tạo tráng bạc hay mạch nhân tạo thường [2]. Cần thêm thời gian để nghiên cứu đánh giá lại vai trò lâu dài của mạch nhân tạo tráng bạc thực hiện trên thử nghiệm lâm sàng tại chỗ.
4.5.Đặc điểm phẫu thuật và kết quả sớm sau phẫu thuật
4.5.1.Kết quả:27 BN được mổ có 19 BN mổ cấp cứu và 8 BN mổ có kế hoạch. Có 9 BN khối phồng đã vỡ trong đó vỡ ra sau phúc mạc chiếm đa số, 1 BN vỡ vào ổ bụng và 3 BN vỡ vào cột sống thắt lưng. Kết quả này cao hơn hẳn so với nghiên cứu của các tác giả nước ngoài, AbdelAzim.T.A (20%) [1], Muller (24%)[8], nguyên nhân có thể do thực tế người Việt Nam chỉ đến bệnh viện khi bệnh đã nặng.
Chúng tôi thay mạch Silver Graft loại mạch thẳng cho 14 BN, chữ Y cho 12 BN và bằng miếng vá động mạch cho 1 BN do khối phồng hình túi khu trú (bảng 6). Thao tác khâu vá trên mạch Silver Graft cũng dễ dàng như các mạch nhân tạo khác dù lâm sàng mạch này có vẻ cứng hơn. Các miệng nối đều liền tốt, không cần tăng cường bằng keo sinh học, cũng là một ưu điểm nổi trội của mạch Silver Graft
Lâm sàng và siêu âm Doppler sau mổ khẳng định 100% mạch nhân tạo lưu thông tốt, không có huyết khối, không rò. BN được dùng kháng sinh theo kháng sinh đồ (chỉ chiếm 37%-Bảng 3) hoặc đa kháng sinh trị liệu. Thời gian nằm viện trung bình là 14,7 ngày. Duy nhất 1 bệnh nhân bội nhiễm phổi và phải thở máy kéo dài đến 2 tháng. Để tăng cường khả năng tìm được vi khuẩn trong mẫu bệnh phẩm cần có các biện pháp và môi trường nuôi cấy đặc biệt (ví dụ PCR polymerase chain réaction), hiện nay chưa làm được ở Việt Nam
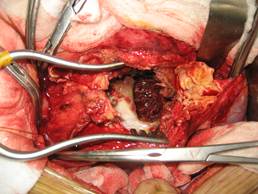
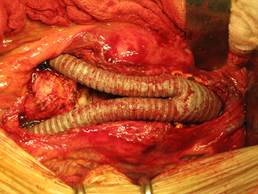
Hình 3: Phình động mạch chủ bụng vỡ vào cột sống thắt lưng và thay động mạch nhân tạo hình chữ Y
4.5.2.Biến chứng
Chỉ có 2/27 bệnh nhân tiến triển xấu:
Một BN PĐMCB vỡ vào cột sống thắt lưng sau mổ 48h xuất hiện đau bụng dữ dội và sốc, được mổ lại cấp cứu phát hiện hoại tử toàn bộ hỗng tràng, hồi tràng và đại tràng mặc dù đoạn mạch nhân tạo thông tốt. Chúng tôi nghĩ đến tắc động mạch mạc treo do lóc ĐMCB vì động tác kẹp clamp. Một BN PĐMCB đã vỡ vào khoang sau phúc mạc có tiền sử suy thận độ IV, 10 ngày sau mổ xuất hiện dấu hiệu nhiễm trùng, đau bụng và suy thận nặng lên. Mổ lại phát hiện khối apxe sau phúc mạc quanh mạch nhân tạo, mạch vẫn thông, không bục. Dù đã làm sạch, dẫn lưu apxe, tình trạng nhiễm trùng không cải thiện (có thể do liệu pháp kháng sinh sau mổ ở BN này không có hiệu quả). Cả hai BN mổ lại đều tử vong. So sánh với một số tác giả nước ngoài, trong nghiên cứu của Muller [8]tỷ lệ tử vong tại bệnh viện 36% (12/33BN). Szeberin Z [9] thay mạch nhân tạo tráng bạc cho 42 BN, biến chứng tắc mạch sớm là 8 BN, muộn là 2 BN, 8 BN phải cắt cụt sau mổ, tỷ lệ tử vong sớm 3 BN (8%), muộn 11 BN (38%). Theo Batt tỷ lệ tử vong quanh thời điểm phẫu thuật và trong phẫu thuật là 46% và 21%[7].
Kết luận
Phẫu thuật thay mạch nhân tạo tráng bạc Silver Graft và sử dụng liệu pháp kháng sinh thích hợp, tiên lượng sớm trên BN có nguy cơ nhiễm trùng ĐMC được cải thiện đáng kể với tỷ lệ biến chứng và tử vong thấp. Tuy nhiên cần có thêm những nghiên cứu với cỡ mẫu lớn hơn và trong thời gian dài hơn để có thể khẳng định được điều này và đánh giá hiệu quả lâu dài của việc sử dụng động mạch nhân tạo tráng bạc trong phẫu thuật.