Tóm tắt: Tắc động mạch phổi (TĐMP) là một cấp cứu có liên quan đến nhiều chuyên khoa về cơ chế bệnh sinh, bệnh học cũng như xử trí. Nếu không được phát hiện và xử trí kịp thời, TĐMP có tỷ lệ tử vong lên đến 30%. Ngược lại tỷ nếu được chẩn đoán và điều trị phù hợp tỷ lệ tử vong giảm còn 2-8%. Vì thế có nhiều công trình nghiên cứu lớn trên thế giới vẫn còn được tiến hành để cập nhật những biện pháp chẩn đoán, điều trị mới. Năm 2014, Hội tim mạch châu Âu đưa ra khuyến cáo bổ sung những điểm mới so với khuyến cáo năm 2008 về chẩn đoán và xử trí TĐMP cấp. Bên cạnh đó có một số nghiên cứu được làm tại Việt Nam, bước đầu cho thấy có thể áp dụng những phương pháp mới trong xử trí TĐMP cấp. Chúng tôi xin điểm lại một số vấn đề chính trong hướng dẫn 2014 của hội tim mạch châu Âu.
Summary: Pulmonary embolism (PE) is an emergency condition that is related to many diseases because of the pathogenesis, pathology and management. If PE is not detected and treated in time, its mortality is up to 30%, but in contrast this rate drops to 2-8% with the acurrate diagnosis and treatment. So many major research in the world are still being conducted to update the new diagnostic, treatment methods. On comparing with the last 2008 guideline, in 2014 the European Society of Cardiology (ESC) have given the updated recommendations with new points on diagnosis and management. With some small studies on PE were done in Vietnam, those initially showed that the new ESC guidelines can be applied. We would like to review some key issues in the 2014 guidelines of the ESC.
I. ĐẠI CƯƠNG
Tắc động mạch phổi (TĐMP) cấp là một cấp cứu thường gặp, nếu không được điều trị tỷ lệ tử vong cao, lên đến 30%. Hầu hết các trường hợp tử vong đều do TĐMP tái phát sau vài giờ đầu tiên. Nếu được chẩn đoán và điều trị phù hợp tỷ lệ tử vong do TĐMP rất thấp (2-8%), nếu có tử vong thì nguyên nhân thường do bệnh lý nền [1], [2].
Chẩn đoán TĐMP cấp là sự kết hợp của thang điểm lâm sàng (triệu chứng lâm sàng và yếu tố nguy cơ) với định lượng d-dimer và/hoặc siêu âm tim và được khẳng định bằng hình ảnh huyết khối tồn tại ở động mạch phổi trên phim chụp cắt lớp vi tính, hoặc sự không tương thích thông khí/tưới máu trên chụp nhấp nháy phổi [3], [5].
Xử trí TĐMP cấp phải được triển khai càng sớm càng tốt, ngay từ khi nghi ngờ, đang tiến hành làm chẩn đoán. Đầu tiên cần đánh giá tiên lượng bệnh nhân dựa vào tình trạng huyết động có rối loạn hay ổn định. Nguy cơ tử vong của bệnh nhân TĐMP cao khi có rối loạn huyết động. Nếu không có rối loạn huyết động, bệnh nhân TĐMP cần được tìm hiểu thêm để tiếp tục sàng lọc các trường hợp còn nguy cơ tử vong mức độ trung bình thông qua mô hình tiên lượng PESI hoặc sPESI, siêu âm tim, hình ảnh thất phải trên cắt lớp vi tính, dấu ấn sinh học (troponin, proBNP) [3], [4]. Cụ thể nguy cơ tử vong của TĐMP ở mức độ trung bình cao khi bệnh nhân không có sốc, không tụt huyết áp nhưng có điểm PESI III-IV/sPESI từ 1 điểm trở lên, rối loạn thất phải trên siêu âm tim, CLVT động mạch phổi và tăng troponin, tăng ProBNP; Nguy cơ tử vong của TĐMP cấp ở mức độ trung bình thấp khi có điểm PESI III-IV/ sPESI ≥ 1 nhưng chỉ có hoặc rối loạn thất phải trên hình ảnh học (Bảng 1.1 và Hình 1.1).
II. THUỐC CHỐNG ĐÔNG MỚI
Thuốc chống đông dùng để ngăn ngừa tử vong sớm do TĐMP tái phát gần và tái phát xa thuyên tắc huyết khối tĩnh mạch. Cần cho thuốc chống đông cho bệnh nhân sớm, ngay khi có nghi ngờ, không nhất thiết phải có chẩn đoán xác định. Thời gian dùng thuốc chống đông tối thiểu là 3 tháng. Trong thời gian cấp cứu, bệnh nhân TĐMP cấp thường được dùng heparin (không phân đoạn, trọng lượng phân tử thấp, hoặc fondaparinux) trong vòng 5-10 ngày đầu, thuốc kháng vitamin K đường uống thường được dùng sớm trong ngày đầu tiên sau khi cho heparin và tiếp tục được duy trì khi bệnh nhân ra viện, kháng vitamin K đường uống có thể được thay thế bằng các thuốc chống đông mới đường uống như dabigatran, edoxaban, apixaban và rivaroxaban. Đặc biệt apixaban và rivaroxaban có thể cho ngay từ ngày đầu tiên sau khi cho 1-2 mũi thuốc heparin, heparin trọng lượng phân tử thấp, hoặc fondaparinux. Với apixaban phải dùng liều cao trong vòng tuần đầu tiên, và rivaroxaban phải được dùng liều cao trong 3 tuần đầu [3], [9].
Thuốc chống đông mới đường uống
Rivaroxaban, dabigatran và apixaban đã được chấp thuận trong chỉ định điều trị thuyên tắc huyết khối tĩnh mạch không chỉ vì hiệu quả và an toàn, mà còn vì dễ sử dụng, không tương tác với thức ăn như kháng vitamin K. Trong đó rivaroxaban và apixaban là thuốc ức chế trực tiếp yếu tố Xa, dabigatran ức chế trực tiếp yếu tố thrombin. Hiệu quả và an toàn của các thuốc này được chứng minh thông qua các nghiên cứu lớn đăng tải trên các tạp chí uy tín (nghiên cứu EISTEIN DVT và EISTEIN PE với rivaroxaban [6 ], [7 ]; nghiên cứu RECOVER với dabigatran và AMPLIFY với apixaban [8 ]) qua so sánh với phương pháp điều trị chuẩn heparin/kháng vitamin K cho thấy không thua kém về hiệu quả, về tác dụng phụ chảy máu lớn ít gặp hơn [10 ], [3 ]. Một nghiên cứu ứng dụng rivaroxaban trên 18 bệnh nhân TĐMP và HKTMS của Hoàng Bùi Hải và cộng sự, các bệnh nhân được điều trị bằng các biện pháp kinh điển trước như heparin, thậm chí tiêu sợi huyết… khi bệnh nhân ổn định được chuyển sang uống rivaroxaban 15mg x 2 lần/ngày trong 3 tuần, sau đó rivaroxaban 20mg x 1 lần/ngày, theo dõi sau 3 tháng cho thấy thuốc thuốc có hiệu quả cao, kích thước huyết khối động mạch phổi xu hướng giảm nhanh hơn. Có thể kết hợp điều trị sớm cho bệnh nhân ngay sau khi tiêu sợi huyết, khi huyết động của bệnh nhân đã ổn định trở lại. Kết quả nghiên cứu cho thấy không có bệnh nhân nào bị chảy máu, hay có tác dụng phụ đáng kể được ghi nhận [9 ] (Bảng 2.1).
Thời gian kéo dài điều trị bằng thuốc chống đông
Mục tiêu của điều trị thuốc chống đông kéo dài là để phòng thuyên tắc huyết khối tĩnh mạch tái phát. Thuốc kháng vitamin K đường uống vẫn là lựa chọn kinh điển, heparin trọng lượng phân tử thấp dành cho phụ nữ có thai, bệnh nhân ung thư. Một số thuốc chống đông đường uống mới có thể xem xét thay thế cho kháng vitamin K đường uống.
Hầu hết các trường hợp TĐMP cấp đều phải dùng ít nhất 3 tháng thuốc chống đông. Sau khi dùng thuốc liên tục 6 tháng, hay 1 năm nếu dừng lại không uống nữa, thì nguy cơ TĐMP tái phát giống như ngừng thuốc sau khi đã dùng 3 tháng liên tục. Dùng chống đông kéo dài liên tục làm giảm thuyên tắc huyết khối tĩnh mạch sâu 90%, song nguy cơ chảy máu lớn hàng năm là >1% [3], [22].
Bệnh nhân ung thư bị thuyên tắc huyết khối tĩnh mạch có tỷ lệ tái phát huyết khối 20% sau 1 năm điều trị lần đầu. Vì thế với bệnh nhân ung thư khi đã bị thuyên tắc huyết khối tĩnh mạch thì cần điều trị thuốc chống đông liên tục kéo dài. Với bệnh nhân TĐMP có yếu tố nguy cơ có thể thay đổi như sau mổ, chấn thương, bất động, có thai, dùng thuốc tránh thai, hormon thay thế thì chỉ cần dùng thuốc chống đông 3 tháng. Với các bệnh nhân có yếu tố nguy cơ không thay đổi được như tiền sử thuyên tắc huyết khối tĩnh mạch; hội chứng kháng phospholipid; bệnh lupus, thiếu hụt protein C hoặc S, thiếu hụt antithrombin III, đồng hợp tử yếu tố V Leiden, prothrombin G20210A (PT201210A) là đối tượng xét dùng thuốc chống đông kéo dài vô thời hạn. Thuật ngữ dùng thuốc chống đông kéo dài “vô thời hạn” không phải là “suốt đời”, “vô thời hạn” có nghĩa là trên 3 tháng và luôn xét lợi ích/nguy cơ hay nói cách khác biến cố tắc mạch/chảy máu để xem xét việc dùng thuốc kéo dài tiếp. Còn dùng thuốc chống đông “suốt đời” được dành cho bệnh nhân tắc động mạch phổi hoặc huyết khối tĩnh mạch sâu không rõ yếu tố nguy cơ bị tái phát [3], [5].
Về vai trò của aspirin sau khi ngừng thuốc chống đông đường uống theo qui trình, gần đây có 2 nghiên cứu trên 1224 bệnh nhân, kết quả cho thấy dùng aspirin làm giảm được 30-35% nguy cơ tái phát TĐMP và/hoặc huyết khối tĩnh mạch sâu không rõ yếu tố nguy cơ, tỷ lệ chảy máu liên quan với aspirin thấp [3], [23], [24].
III. TÁI TƯỚI MÁU PHỔI
Tái tưới máu phổi là thuật ngữ mới được sử dụng trong khuyến cáo 2014 của Hội tim mạch châu Âu [3], về chỉ định tái tưới máu phổi được khuyến cáo rộng rãi khi TĐMP có sốc, có tụt huyết áp [03], [5], [11]. Tái tưới máu phổi bao gồm ba phương pháp: Dùng thuốc tiêu sợi huyết; Lấy huyết khối qua catheter và Phẫu thuật lấy huyết khối. Trong đó tiêu sợi huyết đường tĩnh mạch được xem là lựa chọn đầu tiên, chỉ khi bệnh nhân có chống chỉ định với thuốc tiêu sợi huyết, hoặc đã dùng thuốc tiêu sợi huyết nhưng không có kết quả thì các phương pháp còn lại như lấy huyết khối qua catheter, phẫu thuật lấy huyết khối mới được xem xét. Hai phương pháp can thiệp lấy huyết khối này đòi hỏi phải có bác sĩ phẫu thuật nhiều kinh nghiệm, bệnh viện với trang bị phòng mổ hiện đại, có phòng can thiệp mạch [3], [5].
1. Thuốc tiêu sợi huyết
Riêng thuốc tiêu sợi huyết được chỉ định rộng hơn ở nhóm TĐMP cấp huyết động ổn định nhưng có thay đổi chức năng thất phải trên siêu âm tim, hoặc giãn thất phải trên thăm dò hình ảnh học, và/hoặc tăng troponin và/hoặc tăng pro-BNP [5], và/hoặc có nguy cơ tử vong trung bình, cao theo thang điểm tiên lượng TĐMP (PESI) [3], [12], [2]; chỉ định tiêu sợi huyết còn được mở rộng cho các trường hợp TĐMP khác: 1) Ngừng tuần hoàn nghi ngờ do TĐMP phải hồi sinh tim phổi; 2) Huyết khối lớn lan rộng (vd, Vùng giảm tưới máu lớn trên V/Q scan hoặc huyết khối lớn lan rộng trên CLVT); 3) TĐMP cấp gây giảm oxy máu nặng; 4) Huyết khối tự do trong nhĩ phải hoặc thất phải; 5) TĐMP ở bệnh nhân có tồn tại lỗ bầu dục (PFO) [11].
Bảng 3.1. Các phác đồ tiêu sợi huyết được khuyến cáo bởi Hội tim mạch châu Âu [5]
Streptokinase
| 250.000 đv truyền 15phút + 100.000 đv/giờ truyền 12-24 giờ
1,5 triệu đv truyền 2 giờ
|
Urokinase
| 4.400 đv/kg truyền 30 phút + 4.400 đv/kg truyền 12-24 giờ
3 triệu đv truyền 2 giờ
|
rtPA
| 100 mg truyền 2 giờ
0,6 mg/kg truyền 15 phút
|
rtPA (recombinant tissue type plasminogen activator): Yếu tố hoạt hoá mô tổng hợp
|
Theo báo cáo của tác giả Hoàng Bùi Hải và cs, Bệnh viện Đại học Y Hà Nội, tại Hội nghị tim mạch toàn quốc lần 14, đã ghi nhận 10 ca được áp dụng thuốc alteplase liều thấp 0,6mg/kg truyền trong 15 phút cho các bệnh nhân TĐMP cấp có rối loạn huyết động hoặc có rối loạn chức năng thất phải. Tuổi bệnh nhân thấp nhất là 27, cao nhất là 95 tuổi. Kết quả cho thấy tất cả các bệnh nhân đều thoát sốc nhanh, cải thiện nhanh huyết động, hô hấp. Hình ảnh kích thước huyết khối giảm nhiều, cải thiện nhanh chức năng thất phải sau 10 ngày điều trị kết hợp thuốc chống đông. Không có trường hợp nào bị chảy máu lớn. Chúng tôi khuyến cáo nên dùng phác đồ alteplase liều thấp 0,6mg/Kg cân nặng truyền tĩnh mạch ngoại vi trong 15 phút, tối đa 50mg cho các bệnh nhân TĐMP cấp có chỉ định [13] (Bảng 3.2).

| 
|
Hình 3.1. Trước tiêu sợi huyết liều 0,6mg/kg (12.03)
| Hình 3.2. Sau tiêu sợi huyết 0,6mg/kg (20.03)
|
2. Lấy huyết khối qua catheter
Can thiệp nội mạch lấy huyết khối qua catheter được cân nhắc khi TĐMP có rối loạn huyết động nhưng có chống chỉ định tiêu sợi huyết hoặc dùng thuốc tiêu sợi huyết thất bại [3 ], [5 ]. Trong đó chỉ nên đặt ra khi huyết khối được phát hiện ở thân chung động mạch phổi, đối với huyết khối ở vị trí động mạch phổi nhỏ, can thiệp lấy huyết khối có thể làm tổn thương tổ chức tinh tế của phổi, nguy cơ làm rách, thủng phổi. Can thiệp nên dừng lại khi huyết động đã cải thiện, cho dù về hình ảnh chưa cải thiện nhiều [5 ].
Một số phương pháp can thiệp có thể lựa chọn: 1) Catheter pigtail hoặc bóng phá huyết khối, 2) Dụng cụ lấy huyết khối thuỷ lực (rheolytic), 3) Catheter hút huyết khối, 4) Lấy huyết khối bằng khoan (rotational thrombectomy) [3 ], [14 ]. Một phân tích gộp 35 nghiên cứu gồm 594 bệnh nhân, được can thiệp lấy huyết khối qua catheter có 87% bệnh nhân cải thiện huyết động, ho hấp… ra viện nhưng trong số này có 67% bệnh nhân được dùng thêm tiêu sợi huyết tại chỗ nên chưa thể đánh giá được vai trò độc lập của can thiệp. Một số biến chứng được ghi nhận ở 2% bệnh nhân, trong đó được kể đến như tử vong do suy thất phải nặng hơn, tắc mạch vùng xa, rách động mạch phổi gây chảy máu phổi, chảy máu toàn thân, ép tim do tràn máu màng tim cấp, rối loạn nhịp tim: block nhĩ thất hoặc nhịp chậm, tan máu, bệnh thận do chất cản quang, biến chứng do chọc [3 ], [15 ].
Riêng với huyết khối buồng thất phải, hiện nay dùng thuốc tiêu sợi huyết hay lấy huyết khối, biện pháp nào tối ưu hơn vẫn chưa có nghiên cứu đáng tin cậy. Tuy nhiên các biện pháp trên đây (tiêu sợi huyết hay phẫu thuật) đều có lợi hơn điều trị bằng heparin đơn độc [5 ].
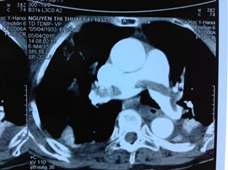
| 
|
Hình 3.4. Huyết khối vắt ngang qua thân chung động mạch phổi
| Hình 3.5. Hút huyết khối động mạch phổi qua catheter tại phòng can thiệp tim-mạch Bệnh viện Đại học Y Hà Nội
|
3. Phẫu thuật lấy huyết khối
Phẫu thuật lấy huyết khối động mạch phổi được thực hiện lần đầu tiên vào năm 1924, nhiều thập kỷ trước khi các phương pháp điều trị nội khoa như thuốc chống đông được áp dụng. Phẫu thuật này được tiến hành khi bệnh nhân TĐMP cấp có huyết động không ổn định nhưng có chống chỉ định với thuốc tiêu sợi huyết hoặc thuốc tiêu sợi huyết thất bại. Phẫu thuật lấy huyết khối còn được thực hiện cho bệnh nhân TĐMP cấp có huyết khối buồng tim phải cưỡi ngựa vách liên thất qua lỗ bầu dục sang tim trái (nguy cơ nhồi máu nghịch thường).
Đây là một kỹ thuật đòi hỏi phải có bác sĩ phẫu thuật có kinh nghiệm, phòng mổ trang bị tim phổi máy. Về kỹ thuật, bệnh nhân cần nhanh chóng được chuyển vào phòng mổ, được gây mê toàn thân, mở ngực qua đường giữa xương ức, cần sử dụng hệ thống tim phổi máy đẳng nhiệt. Nên tránh kẹp động mạch chủ và gây ngừng tim bằng thuốc. Mở động mạch phổi 2 bên, nhìn trực tiếp huyết khối và lấy huyết khối xuống đến mức thuỳ phổi. Duy trì tim phổi máy và cai tim phổi máy có thể phải kéo dài để chờ chức năng thất phải hồi phục [3 ], [16 ]. Nếu kết hợp đa chuyên khoa nhuần nhuyễn, phẫu thuật lấy huyết khối trước khi có truỵ mạch có tỷ lệ tử vong quanh cuộc mổ là 6% hoặc thấp hơn, theo một số nghiên cứu dùng thuốc tiêu sợi huyết trước có thể làm tăng nguy cơ chảy máu khi mổ, tuy nhiên đây không phải là chống chỉ định tuyệt đối của phẫu thuật lấy huyết khối [3 ], [17 ], [18 ]. Những trường hợp TĐMP cấp khác sau điều trị 3 tháng nếu còn tăng áp phổi, cần khảo sát lại khả năng phẫu thuật bóc tách nội mạc động mạch phổi để giải quyết triệt để tình trạng tăng áp phổi do huyết khối mạn tính [3 ].
IV. LƯỚI LỌC TĨNH MẠCH CHỦ DƯỚI
Một số nghiên cứu mô tả gợi ý đặt lưới lọc tĩnh mạch chủ dưới làm giảm tỷ lệ tử vong liên quan đến TĐMP cấp do làm giảm nguy cơ tái phát [3], [19].
Chỉ định của lưới lọc tĩnh mạch chủ dưới bao gồm:
- TĐMP cấp nhưng bệnh nhân có chống chỉ định tuyệt đối với thuốc chống đông
- Khẳng định TĐMP tái phát mặc dù có dùng đúng thuốc chống đông [3], [5], [19]
Khi có thể dùng lại chống đông thì nên rút bỏ lưới lọc vì chưa có nghiên cứu nào cho biết thời gian tối ưu để lưu lưới lọc tĩnh mạch chủ dưới. Có hai loại lưới lọc: Lưới lọc dài hạn và ngắn hạn. Loại ngắn hạn có thời gian lưu ngắn có thể rút bỏ sau vài ngày, nên được rút bỏ càng sớm càng tốt khi bệnh nhân có thể dùng được thuốc chống đông trở lại [3 ]. Biến chứng khi đặt lưới lọc thường nguy hiểm có khi chết người, tỷ lệ biến chứng nói chung khoảng 10%. Đặt lưới lọc tĩnh mạch có thể gặp biến chứng như: đặt sai vị trí, trôi dụng cụ, hoại tử và rách thành tĩnh mạch chủ dưới và tắc lưới do huyết khối. Biến chứng muộn thường gặp hơn như tái phát huyết khối tĩnh mạch sâu 20% và 40% bệnh nhân bị hội chứng hậu huyết khối [3 ], [20 ].
Không có bằng chứng nào công nhận việc chỉ định lưới lọc tĩnh mạch chủ dưới cho bệnh nhân huyết khối tĩnh mạch sâu đoạn gần tự do trôi nổi. Trong loạt ca lâm sàng dùng heparin cho bệnh nhân được đặt lưới lọc và không đặt lưới lọc tĩnh mạch chủ dưới, qua theo dõi thấy tỷ lệ huyết khối tái phát là thấp 3,2% [3 ], [21 ]. Ngoài ra cũng không có bằng chứng ủng hộ đặt lưới lọc tĩnh mạch chủ dưới trước cho các bệnh nhân tiêu sợi huyết tĩnh mạch, phẫu thuật lấy huyết khối hoặc phẫu thuật bóc huyết khối nội mạc động mạch phổi [3 ].
Tài liệu tham khảo
- Kenneth T. Horlander; David M. Mannino; Kenneth V. Leeper, Pulmonary Embolism Mortality in the United States, 1979-1998, An Analysis Using Multiple-Cause Mortality Data, Arch Intern Med. 2003;163(14):1711-1717.
- Carson JL, Kelley MA, Duff A, Weg JG, Fulkerson WJ, Palevsky HI, Schwartz JS, Thompson BT, Popovich J Jr, Hobbins TE, The clinical course of pulmonary embolism. N Engl J Med. 1992; 326(19):1240.
- 2014 ESC Guidelines on the diagnosis and management of acute pulmonary embolismThe Task Force for the Diagnosis and Management of Acute Pulmonary Embolism of the European Society of Cardiology (ESC)Endorsed by the European Respiratory Society (ERS), European Heart Journal doi:10.1093/eurheartj/ehu283
- Hoàng Bùi Hải, Đỗ Doãn Lợi, Nguyễn Đạt Anh (2014), “So sánh mô hình PESI kinh điển và mô hình PESI giản lược để tiên lượng tử vong trong tháng đầu tiên do tắc động mạch phổi cấp“, TCNCYH Phụ trương 91 (5)- 2014, tr42- 45.
- Guidelines on the diagnosis and management of acute pulmonary embolism, European Heart Journal (2008) 29, 2276–2315 doi:10.1093/eurheartj/ehn3
- Bauersachs R, Berkowitz SD, Brenner B, Büller HR, Decousus H, Gallus AS, Lensing AW, Misselwitz F, Prins MH, Raskob GE, Segers A, Verhamme P, Wells P, Agnelli G, Bounameaux H, Cohen A, Davidson BL, Piovella F, Schellong S. Oral rivaroxaban for symptomatic venous thromboembolism. N Engl J Med2010;363(26):2499-2510.
- Büller HR, Prins MH, Lensin AW, Decousus H, Jacobson BF, Minar E, Chlumsky J, Verhamme P, Wells P, Agnelli G, Cohen A, Berkowitz SD, Bounameaux H, Davidson BL, Misselwitz F, Gallus AS, Raskob GE, Schellong S, Segers A. Oral rivaroxaban for the treatment of symptomatic pulmonary embolism. N Engl J Med 2012; 366(14):1287-1297.
- Agnelli G, Büller HR, Cohen A, Curto M, Gallus AS, Johnson M, Masiukiewicz U, Pak R, Thompson J, Raskob GE, Weitz JI. Oral apixaban for the treatment of acute venous thromboembolism. N Engl J Med2013; 369(9):799-808.
- Đỗ Giang Phúc, Hoàng Bùi Hải (2014), “Vai trò của rivaroxaban trong điều trị tắc động mạch phổi cấp và huyết khối tĩnh mạch sâu”, Tạp chí y học thực hành, số 945, trang 161-164.
- van der Hulle T, Kooiman J, den Exter PL, Dekkers OM, Klok FA, Huisman MV. Effectiveness and safety of novel oral anticoagulants as compared with vitamin K antagonists in the treatment of acute symptomatic venous thromboembolism: a systematic review and meta-analysis. J Thromb Haemost 2014;12(3):320-328.
- Antithrombotic Therapy and Prevention of Thrombosis, 9th ed: American College of Chest Physicians Evidence-Based Clinical Practice Guidelines, CHEST / 141 / 2 / FEBRUARY, 2012 SUPPLEMENT.
- Jiménez D, Aujesky D, Moores L, Gómez V, Lobo JL, Uresandi F, Otero R, Monreal M, Muriel A, Yusen RD. Simplification of the pulmonary embolism severity index for prognostication in patients with acute symptomatic pulmonary embolism. Arch Intern Med 2010;170(15):1383-1389.
- Hoàng Bùi Hải, Đỗ Doãn Lợi, Nguyễn Đạt Anh (2011). Bước đầu nghiên cứu hiệu quả áp dụng hướng dẫn mới của hội tim mạch châu Âu trong điều trị tắc động mạch phổi cấp. Y học thực hành, số 12, tr90-95
- Engelberger RP, Kucher N. Catheter-based reperfusion treatment of pulmonary embolism. Circulation2011;124(19):2139-2144.
- Kuo WT, Gould MK, Louie JD, Rosenberg JK, Sze DY, Hofmann LV. Catheter-directed therapy for the treatment of massive pulmonary embolism: systematic review and meta-analysis of modern techniques. J Vasc Interv Radiol 2009;20(11):1431-1440.
- Leacche M, Unic D, Goldhaber SZ, Rawn JD, Aranki SF, Couper GS, Mihaljevic T, Rizzo RJ, Cohn LH, Aklog L, Byrne JG. Modern surgical treatment of massive pulmonary embolism: results in 47 consecutive patients after rapid diagnosis and aggressive surgical approach. J Thorac Cardiovasc Surg 2005; 129(5):1018-1023.
- Fukuda I, Taniguchi S, Fukui K, Minakawa M, Daitoku K, Suzuki Y. Improved outcome of surgical pulmonary embolectomy by aggressive intervention for critically ill patients. Ann Thorac Surg 2011; 91(3):728-732.
- Aklog L, Williams CS, Byrne JG, Goldhaber SZ. Acute pulmonary embolectomy: a contemporary approach. Circulation 2002;105(12):1416-1419
- Muriel A, Jiménez D, Aujesky D, Bertoletti L, Decousus H, Laporte S, Mismetti P, Muñoz FJ, Yusen R, Monreal M; RIETE Investigators. Survival effects of inferior vena cava filter in patients with acute symptomatic venous thromboembolism and a significant bleeding risk. J Am Coll Cardiol 2014; 63(16):1675-1683.
- Failla PJ, Reed KD, Summer WR, Karam GH. Inferior vena caval filters: key considerations. Am J Med Sci2005; 330(2):82-87.
- Pacouret G, Alison D, Pottier JM, Bertrand P, Charbonnier B. Free-floating thrombus and embolic risk in patients with angiographically confirmed proximal deep venous thrombosis. A prospective study. Arch Intern Med 1997; 157(3):305-308.
- Schulman S. The effect of the duration of anticoagulation and other risk factors on the recurrence of venous thromboembolisms. Duration of Anticoagulation Study Group. Wien Med Wochenschr 1999;149(2–4):66-69.
- Becattini C, Agnelli G, Schenone A, Eichinger S, Bucherini E, Silingardi M, Bianchi M, Moia M, Ageno W, Vandelli MR, Grandone E, Prandoni P. Aspirin for preventing the recurrence of venous thromboembolism. N Engl J Med 2012; 366(21):1959-1967.
- Brighton TA, Eikelboom JW, Mann K, Mister R, Gallus A, Ockelford P, Gibbs H, Hague W, Xavier D, Diaz R, Kirby A, Simes J. Low-dose aspirin for preventing recurrent venous thromboembolism. N Engl J Med2012; 367(21):1979-1987.
Bảng 1.1. Phân loại và tiên lượng tử vong liên quan đến TĐMP cấp [3]
Tình trạng huyết động
| Nguy cơ tử vong sớm |
Sốc hoặc tụt huyết áp
| PESI III-IV hoặc sPESI ≥ 1 *
| Dấu hiệu rối loạn thất phải trên hình ảnh học(1)
| Dấu ấn sinh học tim(2)
|
Rối loạn
| Cao | + | +
| +
| +
|
Không rối loạn
| Trung bình
| Cao |
-
| + | Cả hai yếu tố đề dương tính
|
| Thấp | | + | Một trong 2 dương tính 1 hoặc 2
|
| Thấp | - | +
|
|
*) Bảng 2. Mô hình PESI và sPESI [3], [4]
Bảng 1: Mô hình tiên lượng PESI và sPESI
Dấu hiệu | PESI kinh điển
(PESI) | PESI rút gọn
(sPESI) |
Tuổi > 80 | Tuổi (năm) | 1 |
Nam giới | +10 | - |
Tiền sử ung thư | +30 | 1 |
Tiền sử suy tim | +10 | 1 |
Tiền sử bệnh phổi mạn tính | +10 |
Mạch ≥ 110 lần/phút | +20 | 1 |
Huyết áp tối đa < 100 mmHg | +30 | 1 |
Nhịp thở ≥ 30 lần/phút | +20 | - |
Nhiệt độ < 36oC | +20 | - |
Rối loạn ý thức | +60 | - |
Bão hoà oxy < 90% | +20 | 1 |
Phân loại nguy cơ tử vong | Theo 5 mức - PESI độ I: ≤ 65 điểm
- PESI độ II: 66-85 điểm
- PESI độ III: 86-105 điểm
- PESI độ IV: 106-125 điểm
- PESI độ V: > 125 điểm
| - Nguy cơ tử vong thấp: 0 điểm
- Nguy cơ tử vong cao: ≥ 1 điểm
|
Theo 2 mức - Nguy cơ tử vong thấp: ≤ 85 điểm
- Nguy cơ tử vong cao: ≥ 86 điểm
|
Hình 1.1. Sơ đồ điều trị TĐMP cấp [3]
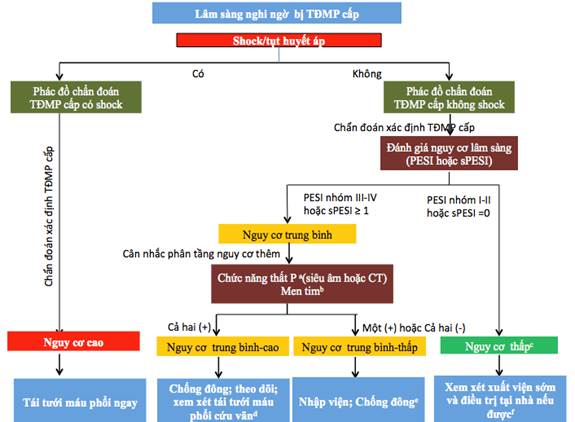
sPESI = mô hình tiên lượng TĐMP giản lược
Bảng 2.1. Tóm tắt các nghiên cứu về điều trị TTHKTM bằng các thuốc chống đông uống mới --> Xem chi tiết bảng 2.1
Bảng 3.2. Một số chống chỉ định của thuốc tiêu sợi huyết [5]
| - Chống chỉ định tuyệt đối a : |
| Đang chảy máu trong |
| Đang có chảy máu tạng rõ ràng |
| Tiền sử xuất huyết nội sọ |
| Ung thư não rõ ràng, dị dạng động tĩnh mạch, hoặc phình mạch não |
| Đột quỵ không xuất huyết trong vòng 3 tháng |
| Chấn thương sọ não quan trọng trong vòng 3 tháng |
| Mổ nội sọ hoặc nội tủy trong vòng 3 tháng |
| Tăng huyết áp nặng không kiểm soát được (thường không gặp trong TĐMP) |
| Nghi ngờ bóc tách động mạch chủ |
- Chống chỉ định tương đối: |
| Mới chảy máu trong |
| Mới phẫu thuật lớn (xem ở trên) hoặc sinh thiết tạng |
| Mới bị chấn thương (xem ở trên), kể cả ngừng tuần hoàn (đặc biệt nếu kéo dài) |
| Mới chọc động mạch tại các vị trí khó ép |
| Tiểu cầu < 100 G/l |
| Bệnh võng mạc đái tháo đường hoặc xuất huyết các vị trí khác của mắt |
| Có thai |
| Viêm màng ngoài tim cấp |
| Viêm nội tâm mạc |
| Rối loạn đông máu quan trọng |
| Đang dùng thuốc chống đông kéo dài liều điều trị hoặc hiệu quả |
| Tuổi cao (vd: trên 75 tuổi) |
| Với Streptokinase/anistreplase, tiền sử đã dùng trước đây (trên 5 năm) hoặc tiền sử dị ứng các thuốc này |
| Tất cả các tình trạng mà chảy máu có thể khó kiểm soát |
a Một số chống chỉ định tuyệt đối (ngoại trừ đang chảy máu não) có thể không phải là “tuyệt đối” trong một số hoàn cảnh không có lựa chọn nào khác.