Đại cương
Stent động mạch vành là một tiến bộ lớn lao trong lĩnh vực tim mạch can thiệp, giảm tỉ lệ tái hẹp và sập mạch máu sau nong bóng mạch vành. Tuy nhiên, với bản chất là một khung kim loại đặt trong lòng mạch, stent sẽ kích hoạt hệ thống hoá ứng động tiểu cầu, tăng nguy cơ hình thành cục máu đông, và nhiều khả năng dẫn đến huyết khối gây tắc lại stent.
Tắc lại stent là một biến chứng nghiêm trọng sau thủ thuật can thiệp mạch vành, với tỉ lệ nhồi máu cơ tim và tử vong cao [1]. Để chẩn đoán huyết khối gây tắc lại stent, hiện nay người ta dựa theo tiêu chuẩn của Hiệp hội Nghiên cứu hàn lâm (Academic Research Consortium, ARC), theo đó tắc lại stent được phân loại dựa theo thời điểm xuất hiện sau can thiệp mạch vành, và bằng chứng của huyết khối.
Bảng 1: Định nghĩa huyết khối gây tắc lại stent [1]
Theo sự chắc chắn của biến cố |
Chẩn đoán xác định | Hội chứng mạch vành cấp (đau ngực điển hình, biến đổi điện tâm đồ, tăng men tim), với bằng chứng huyết khối ở vị trí đặt stent trên phim chụp mạch vành (trong stent hoặc cách đầu gần hoặc đầu xa của stent dưới 5 mm), hay trên giải phẫu thi thể | |
Nhiều khả năng tắc lại stent | Tử vong không giải thích được nguyên nhân trong vòng 30 ngày sau đặt stent mà không có giải phẫu thi thể.
Hoặc nhồi máu cơ tim cấp trong vùng mạch máu có đặt stent nhưng không được khẳng định bằng chụp mạch vành. | |
Có thể tắc lại stent | Tử vong không giải thích được nguyên nhân sau 30 ngày đặt stent. | |
Theo thời điểm xuất hiện |
Sớm | Cấp: trong vòng 24 giờ sau đặt stent
Bán cấp: từ 2 tới 30 ngày sau đặt stent | |
Muộn | Từ tháng thứ 2 tới 12 tháng | |
Rất muộn | Sau khi đặt stent từ 1 năm trở lên | |
Tần suất huyết khối gây tắc lại stent
Các kết quả nghiên cứu cho thấy tần suất huyết khối gây tắc lại stent vào khoảng 0,5 đến 2% [1]. Mặc dù tỉ lệ thấp, tắc lại stent là một biến cố lâm sàng nặng nề, thường dẫn tới nhồi máu cơ tim ST chênh lên hay đột tử. Tỉ lệ tử vong có thể lên tới 45% [2].
Huyết khối sớm trong stent
Ở thời kỳ đầu của kỷ nguyên stent mạch vành, trước khi có liệu pháp kháng tiểu cầu kép, tắc lại stent sớm là một biến cố phổ biến sau đặt stent thường (BMS), với tỉ lệ lên tới 10-15% [3,4]. Sự phối hợp aspirin và thienopyridin đã làm giảm đáng kể tần suất huyết khối trong stent sớm. Các phân tích gộp mới nhất cho thấy tỉ lệ biến chứng này chỉ là 1% [5,6,7,8]. Trước đây, người ta tin rằng stent phủ thuốc làm tăng tỉ lệ huyết khối sớm trong stent, tuy nhiên các kết quả nghiên cứu gần đây cho thấy tỉ lệ huyết khối trong vòng 24 giờ sau đặt stent của hai nhóm dùng stent thường và stent phủ thuốc là tương đương nhau, đều vào khoảng 0,5-1% [5,8,9,10].
Huyết khối muộn trong stent
Tỉ lệ huyết khối muộn trong stent (stent thường hoặc stent phủ thuốc) vào khoảng 0,5% [1]. Nhóm nghiên cứu của Mauri [6] đã tiến hành phân tích gộp đánh giá 9 thử nghiệm lâm sàng (RAVEL, SIRIUS, E-SIRIUS, C-SIRIUS, TAXUS I-V), bao gồm 3513 bệnh nhân. Kết quả cho thấy loại stent không phải là một yếu tố tiên ảnh hưởng đến tỉ lệ tắc lại stent do huyết khối. Tỉ lệ huyết khối cộng dồn (sớm và muộn) là 1,4% đối với stent thường, 1,5% đối với stent phủ sirolimus, và 1,8% đối với stent phủ paclitaxel. Mặc dù tỉ lệ này có xu hướng cao hơn ở nhóm đặt stent phủ thuốc, sự khác biệt không có ý nghĩa thống kê giữa các nhóm.
Huyết khối rất muộn trong stent
Chưa có nhiều nghiên cứu đánh giá tần suất huyết khối rất muộn. Mặc dù stent phủ thuốc có vẻ làm tăng nguy cơ huyết khối rất muộn, nhưng chưa có kết luận rõ ràng. Đối với nhóm đặt stent thường, các số liệu rất hạn chế.
Bảng 2: Tần suất huyết khối gây tắc lại stent (tỉ lệ %) [1]
Nghiên cứu | Các nhóm | Huyết khối sớm | Huyết khối muộn | Huyết khối rất muộn |
SIRIUS | Stent thường | 0,5 | 0,28 | 0,0 |
Stent phủ thuốc | 0,44 | 0,5 | 0,5 |
p | 0,74 | 0,22 | 0,002 |
RAVEL | Stent thường | 0,35 | 0,49 | 0,0 |
Stent phủ sirolimus | 0,42 | 0,35 | 0,36 |
p | 0,79 | 0,61 | 0,22 |
TAXUS | Stent thường | 0,63 | 0,11 | 0,0 |
Stent phủ paclitaxel | 0,46 | 0,63 | 0,59 |
p | 0,51 | 0,034 | 0,049 |
Cơ chế của huyết khối trong stent
Người ta tin rằng các yếu tố sau có vai trò hình thành huyết khối sau đặt stent động mạch vành [1]:
- Sự liền chậm của lớp nội mạc mạch máu tại vùng đặt stent. Các loại stent phủ thuốc giải phóng chất gây độc tế bào, làm chậm quá trình hình thành lớp nội mô, đồng thời tăng tính đông máu trong lòng mạch.
- Đáp ứng viêm đối với chất liệu làm stent.
- Phản ứng quá mẫn với chất liệu làm stent. Stent phủ thuốc thế hệ đầu (Cypher và Taxus) cho thấy có tác động kích thích thâm nhiễm bạch cầu ưa axit và tăng phản ứng viêm thành mạch, tạo cơ sở hình thành huyết khối.
Hậu quả lâm sàng của huyết khối trong stent
Tái hẹp stent và huyết khối gây tắc lại trong stent là hai biến chứng sau can thiệp động mạch vành. Trong đó, huyết khối trong stent thường biểu hiện đột ngột, bệnh nhân đau ngực liên tục, kèm theo có ST chênh lên trên điện tâm đồ.
Nhồi máu cơ tim cấp là bệnh cảnh lâm sàng thường gặp nhất. Nghiên cứu đa trung tâm ESTROFA tại Tây Ban Nha đã cho thấy, có 301 trong 23500 bệnh nhân sau can thiệp bị huyết khối gây tắc lại stent, trong đó 83,7% có nhồi máu cơ tim cấp ST chênh lên, 20,5% có sốc tim, 11,6% tử vong trong bệnh viện [11].
Nghiên cứu của Daemen và cộng sự cũng cho thấy trong 8146 trường hợp đặt stent có 152 trường hợp bị tắc lại stent do huyết khố, tỉ lệ nhồi máu cơ tim cấp và tử vong lần lượt là 72% và 11% [12].
Khi so sánh với nhóm nhồi máu cơ tim trên động mạch vành chưa can thiệp (de novo), nhồi máu cơ tim do huyết khối sau đặt stent có tiên lượng thấp hơn hẳn. Nghiên cứu của Parodi và cộng sự cho thấy, trong thời gian theo dõi 6 tháng, tỉ lệ tử vong và tái nhồi máu của nhóm huyết khối gây tắc lại stent là 22%, so với 8% của nhóm nhồi máu trên mạch vành de novo (p<0,0001) [13].
Nhìn chung, 10 đến 30% bệnh nhân tắc lại stent do huyết khối sẽ tử vong trong bệnh viện [1]. Ngoài ra, huyết khối gây tắc lại stent có thể còn dẫn đến các ca đột tử không rõ nguyên nhân. Điều này đã được nhấn mạnh trong định nghĩa của ARC. 15-40% bệnh nhân huyết khối trong stent sẽ tái phát nhồi máu cơ tim trong vòng 30 ngày, thường do lại xuất hiện huyết khối trong stent lần thứ hai [1].
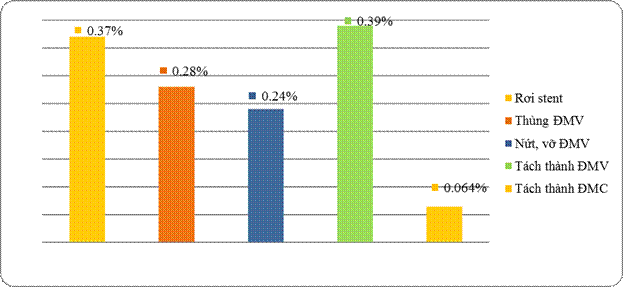
Hình 1: Hậu quả lâm sàng của tắc lại stent
Các yếu tố tiên lượng đến huyết khối gây tắc lại stent
Các yếu tố tiên lượng huyết khối gây tắc lại stent được chia thành 3 nhóm [1]:
- Các yếu tố liên quan đến người bệnh:
- Bệnh nhân suy tim nặng EF thấp
- Đái tháo đường
- Suy thận
- Nhồi máu cơ tim cấp
- Bệnh nhân ngừng thuốc kháng tiểu cầu kép sớm
- Bệnh nhân đề kháng với thuốc kháng tiểu cầu
- Các yếu tố liên quan đến tổn thương mạch vành:
- Tổn thương dài
- Tổn thương type C
- Tổn thương hẹp khít
- Tổn thương tại chỗ chia đôi
- Các yếu tố liên quan đến thủ thuật can thiệp động mạch vành:
- Chiều dài stent
- Đường kính lòng mạch tối thiểu sau can thiệp
- Hẹp tồn lưu sau can thiệp
- Huyết khối tồn lưu
- Stent không áp sát lòng mạch
- Stent không phủ hết tổn thương
- Tách thành động mạch vành sau can thiệp
Dự phòng huyết khối trong stent
Để dự phòng huyết khối trong stent, điều cơ bản là tiến hành can thiệp mạch vành một cách tối ưu: đặt stent phủ hết tổn thương, stent áp sát thành mạch, không còn hẹp tồn lưu hay bóc tách động mạch vành ở rìa stent. Siêu âm trong lòng mạch (IVUS) giữ vai trò quan trọng trong những trường hợp nghi ngờ kết quả đặt stent chưa được tối ưu.
Ngoài ra, còn cần dùng liều tấn công thuốc kháng tiểu cầu kép trước can thiệp, cũng như duy trì thuốc kháng tiểu cầu kép sau can thiệp động mạch vành.
Liệu pháp kháng tiểu cầu và huyết khối gây tắc lại stent
Vai trò của liệu pháp kháng tiểu cầu kép
Việc ngừng sớm liệu pháp kháng tiểu cầu kép đã được chứng minh có liên quan chặt chẽ với tình trạng huyết khối gây tắc lại stent. Nghiên cứu của Iakouvu và cộng sự cho thấy đây là yếu tố tiên lượng hàng đầu cả đối với huyết khối sớm và huyết khối muộn gây tắc lại stent [2].
Bảng 3: Các yếu tố tiên lượng huyết khối gây tắc lại stent [2]
Huyết khối trong stent | Tỉ số rủi ro (HR) | p |
Huyết khối bán cấp | | |
Ngưng thuốc kháng tiểu cầu sớm | 161,17 | <0,001 |
Suy thận | 10,06 | <0,001 |
Tổn thương tại chỗ chia đôi | 5,96 | 0,002 |
Đái tháo đường | 5,84 | 0,004 |
EF giảm mỗi 10% | 1,12 | <0,001 |
Chiều dài stent tăng mỗi 1 mm | 1,03 | 0,01 |
Huyết khối muộn | | |
Ngưng thuốc kháng tiểu cầu sớm | 57,13 | <0,001 |
Tổn thương tại chỗ chia đôi | 8,11 | 0,001 |
EF giảm mỗi 10% | 1,06 | 0,03 |
Huyết khối cộng dồn | | |
Ngưng thuốc kháng tiểu cầu sớm | 89,78 | <0,001 |
Suy thận | 6,49 | <0,001 |
Tổn thương tại chỗ chia đôi | 6,42 | <0,001 |
Đái tháo đường | 3,71 | 0,001 |
EF giảm mỗi 10% | 1,09 | <0,001 |
Ngoài ra, tình trạng ít đáp ứng với thuốc kháng tiểu cầu, dù là khái niệm mới, cũng bắt đầu được chứng minh vai trò trong bệnh lý huyết khối gây tắc lại stent. Tỉ lệ đề kháng aspirin được ghi nhận vào khoảng 5,5 đến 43% [1]. Tỉ lệ đề kháng clopidogrel vào khoảng 11 đến 44% [14].
Khuyến cáo mới nhất của Hiệp hội Tim mạch Hoa Kỳ và Hiệp hội Tim mạch Châu Âu đều nhấn mạnh tầm quan trọng của việc duy trì thuốc kháng tiểu cầu kép sau đặt stent động mạch vành. Cụ thể, mọi bệnh nhân được can thiệp mạch vành (nong bóng động mạch vành hoặc đặt stent) cần được dùng phối hợp aspirin với một thuốc kháng tiểu cầu thuộc nhóm ức chế P2Y12 để giảm nguy cơ nhồi máu cơ tim hoặc tử vong.
Nghiên cứu DAPT đánh giá 9961 bệnh nhân sau đặt stent được dùng thuốc kháng tiểu cầu kép trong 12 tháng (aspirin phối hợp với clopidogrel hoặc prasugrel), sau đó tiếp tục dùng kháng tiểu cầu kép hoặc chỉ dùng aspirin đơn độc. Kết quả cho thấy nhóm tiếp tục dùng hai thuốc chống ngưng tập tiểu cầu có tỉ lệ huyết khối gây tắc lại stent thấp hơn (0,4% so với 1,4%, p<0,05). Tỉ lệ biến cố tim mạch lớn (tử vong, nhồi máu cơ tim, đột quỵ) cũng thấp hơn (4,3% so với 5,9%, p<0,05) .
Các thử nghiệm lâm sàng PCI-CURE và CREDO cũng cho thấy vai trò của liệu pháp kháng tiểu cầu kép ở bệnh nhân được đặt stent thường [15].
Thời gian sử dụng thuốc kháng tiểu cầu kép, sau đặt stent thường hay stent phủ thuốc, nếu không phải tiến hành phẫu thuật và nguy cơ xuất huyết không cao (không cần dùng thuốc chống đông, không có tiền sử chảy máu nặng), là 12 tháng. Với những bệnh nhân cần dừng thuốc kháng tiểu cầu kép trước 12 tháng, thời gian tối thiểu dùng thuốc là 30 ngày với bệnh nhân đặt stent thường và 6 tháng với bệnh nhân đặt stent phủ thuốc [16]. Việc dùng thuốc kháng tiểu cầu kép kéo dài đặc biệt được khuyến cáo ở những đối tượng bệnh nhân sau:
- Can thiệp mạch vành phức tạp (can thiệp tổn thương chỗ chia đôi, thân chung động mạch vành trái, tổn thương kéo dài, can thiệp cầu nối tĩnh mạch hiển)
- Kết quả can thiệp chưa tối ưu (stent không phủ hết tổn thương, còn hẹp tồn lưu)
- Đặt stent phủ thuốc thế hệ đầu
- Giảm chức năng tâm thu thất trái
- Tiền sử huyết khối gây tắc lại stent hoặc biến cố tắc mạch trong vòng 12 tháng, dù đã được dùng thuốc kháng tiểu cầu kép
Các thuốc chống ngưng tập tiểu cầu
Aspirin
Aspirin là thuốc kháng tiểu cầu kinh điển. Các khuyến cáo về liệu pháp kháng tiểu cầu sau can thiệp mạch vành đều khuyến cáo dùng asprin với một thuốc ức chế receptor P2Y12. Liều dùng của aspirin ở bệnh nhân sau can thiệp mạch vành thì đầu được nghiên cứu trong thử nghiệm CURRENT-OASIS 7. Không có sự khác biệt về tiên lượng ở nhóm dùng aspirin liều cao (300-325 mg) so với aspirin liều thấp (75-100 mg). Tỉ lệ biến cố tim mạch lớn (tử vong do tim, nhồi máu cơ tim, đột quỵ) ở hai nhóm lần lượt là 4,1 và 4,2% (p>0,05). Trong khi đó, nhóm dùng aspirin liều cao lại có tỉ lệ xuất huyết nhẹ cao hơn (5,0% so với 4,2%), và tỉ lệ chảy máu dạ dày cao hơn (0,4% so với 0,2%, p=0,04) [17].
Thuốc ức chế receptor P2Y12
Các thuốc ức chế receptor P2Y12 bao gồm: ticlodipine, clopidogrel, prasugrel, và ticagrelor. Ngày nay ticlodipine ít được sử dụng do có nhiều tác dụng phụ đối với hệ huyết học và tạo máu.
Clopidogrel
Clopidogrel là một tiền chất, cần phải chuyển hóa thành dạng hoạt động qua men CYP2C19 để có hiệu quả ức chế tiểu cầu. Cho đến nay, clopidogrel vẫn là hoạt chất ức chế P2Y12 được nghiên cứu rộng rãi nhất. Vai trò dự phòng huyết khối trong stent của aspirin kết hợp với clopidogrel đã được chứng minh trong nhiều thử nghiệm lâm sàng lớn [15,17,18]. Từ trước tới nay, liệu pháp kháng tiểu cầu kép aspirin và clopidogrel được xem là chế độ kháng tiểu cầu chuẩn sau can thiệp mạch vành.
Tuy nhiên, khoảng 15 đên 48% bệnh nhân có đáp ứng kém với clopidogrel. Một phân tích gộp trên 3000 bệnh nhân đã cho thấy hoạt tính tiểu cầu cao với P2Y12, định nghĩa bằng đơn vị phản ứng P2Y12 (PRU) ≥ 230, có liên quan với tỉ lệ huyết khối gây tắc lại stent (chỉ số nguy cơ hazard ratio HR=3,11; p=0,002) [19]. Thử nghiệm lâm sàng GRAVITAS cho thấy ở những bệnh nhân PRU cao, dùng clopidogrel liều cao (150 mg/ngày thay vì 75 mg/ngày) không đem lại lợi ích ở các bệnh nhân sau can thiệp động mạch vành [20].
Prasugrel
Prasugrel cũng là một tiền chất, cần chuyển hóa thành dạng hoạt tính bởi men P450. Khởi phát tác dụng nhanh hơn clopidogrel. Thử nghiệm TRITON-TIMI 38 thực hiện trên 12844 bệnh nhân được can thiệp mạch vành cũng cho thấy, nhóm dùng prasugrel có tỉ lệ huyết khối gây tắc lại stent thấp hơn nhóm sử dụng clopidogrel; 1,06% so với 2,15% (HR=0,48; p<0,0001). Cứ mỗi 1000 bệnh nhân điều trị với prasugrel sẽ làm giảm 12 bệnh nhân bị huyết tắc trong stent và 15 bệnh nhân bị biến cố tim mạch [21].
Tuy nhiên, prasugrel làm tăng nguy cơ chảy máu nặng. Tỉ lệ xuất huyết chính trong nhóm prasugrel 2,4% so với 1,8%(HR=1,32; p=0,03). Tỉ lệ xuất huyết cần truyền máu cũng cao hơn, 4,0% so với 3,0% (p<0,001).
Ticagrelor
Ticagrelor là một thuốc ức chế không cạnh tranh có phục hồi thụ thể P2Y12. Ticagrelor có hiệu lực ức chế tiểu cầu mạnh hơn và ổn định hơn clopidogrel. Nghiên cứu PLATO trên 18624 bệnh nhân hội chứng mạch vành cấp cho thấy tỉ lệ huyết khối gây tắc lại stent ở nhóm ticagrelor thấp hơn so với nhóm clopidogrel. Dùng ticagrelor thay cho clopidogrel giảm được 33% nguy cơ huyết khối trong stent. Tính chung các biến cố tim mạch, ticagrelor làm giảm tỉ lệ tử vong do tim, nhồi máu cơ tim, và đột quỵ, so với clopidogrel, đồng thời không làm tăng tỉ lệ chảy máu nặng [22,23].
Bảng 4: Tỉ lệ huyết khối trong stent trong nghiên cứu PLATO [23]
Huyết khối trong stent | Ticagrelor
(n=5,640) | Clopidogrel
(n=5,649) | Tỉ số nguy cơ (HR) | p |
Chắc chắn
Có khả năng hoặc chắc chắn
Có thể, có khả năng hoặc chắc chắn | 71 (1,3)
118 (2,1)
155 (2,8) | 106 (1,9)
158 (2,8)
202 (3,6) | 0,67
0,75
0,77 | 0,009
0,02
0.01 |
Nghiên cứu ONSET/OFFSET đánh giá hoạt tính chống ngưng tập tiểu cầu ở bệnh nhân bệnh mạch vành ổn định cũng cho thấy: liều tấn công ticagrelor (90 mg x 2 viên) có tác dụng sớm hơn liều tấn công clopidogrel, đồng thời hoạt tính ức chế tiểu cầu được duy trì bền vững hơn trong thời gian dùng thuốc [24]]. Đây có thể là lý do khiến tỉ lệ biến cố tắc lại stent ở nhóm dùng ticagrelor thấp hơn nhóm dùng clopidogrel.
Thử nghiệm ATLANTIC, thử nghiệm lâm sàng đa trung tâm có nhóm chứng ngẫu nhiên, đánh giá vai trò của ticagrelor ở bệnh nhân nhồi máu cơ tim có ST chênh lên. Kết quả cho thấy việc sử dụng sớm ticagrelor ngay trên xe cấp cứu, có hiệu quả tương đương với dùng ticagrelor tại bệnh viện (tỉ lệ tử vong, nhồi máu cơ tim, đột quỵ, không thay đổi). Tuy nhiên, tỉ lệ huyết khối gây tắc lại stent cấp và bán cấp giảm đi ở nhóm dùng ticagrelor sớm (tỉ lệ huyết khối trong stent trong vòng 24 giờ: 0% so với 0,8%; p=0,001, tỉ lệ huyết khối trong stent trong vòng 30 ngày: 0,2% so với 1,2%, p=0,02) [25].
Kết luận
Huyết khối trong stent gây tắc lại stent là một biến chứng hiếm gặp nhưng nghiêm trọng của thủ thuật can thiệp động mạch vành, với tỉ lệ tái nhồi máu cơ tim và tử vong cao. Nhiều yếu tố có liên quan tới biến cố này như: can thiệp mạch vành không tốt (stent không áp sát lòng mạch, không phủ hết tổn thương), dừng sớm thuốc chống ngưng tập tiểu cầu, hoặc không đáp ứng với thuốc kháng tiểu cầu. Việc sử dụng stent phủ thuốc chưa được chứng minh làm tăng tỉ lệ tắc lại stent, ít nhất là trong vòng 1 năm sau thủ thuật. Để dự phòng biến cố này, cần tối ưu hoá quá trình can thiệp, cũng như duy trì liệu pháp kháng tiểu cầu kép kéo dài sau thủ thuật. Cuối cùng, trong trường hợp tắc lại stent do huyết khối, tái tưới máu mạch vành càng sớm càng tốt là biện pháp có hiệu quả nhất để giảm tỉ lệ tử vong cho người bệnh.