I. MỞ ĐẦU
Triệt đốt các rối loạn nhịp tim sử dụng năng lượng sóng có tần số radio qua đường ống thông tim (radiofrequency catheter ablation – thường gọi là đốt điện) được xem là một trong những thành tựu nổi bật nhất của chuyên ngành rối loạn nhịp trong hơn ba thập niên qua. Từ một kỹ thuật mang tính thử nghiệm vào những năm 80 của thế kỷ trước đã phát triển nhanh chóng thành phương pháp điều trị được áp dụng rộng rãi ở các trung tâm tim mạch trên phạm vi toàn thế giới 10 năm sau đó và hiện nay là lựa chọn hàng đầu trong điều trị nhiều loại rối loạn nhịp tim khác nhau.
Kỹ thuật đốt điện dựa trên cơ sở sử dụng những ống thông (catheter) chuyên biệt luồn vào trong các buồng tim để triệt bỏ định khu các cấu trúc tim mạch cần thiết cho việc khởi phát và duy trì các rối loạn nhịp tim.
Trong những năm đầu ở giai đoạn mới phát triển kỹ thuật, đốt điện sử dụng dòng điện một chiều với hiệu điện thế cao phóng trực tiếp vào các cấu trúc tim mạch (DC shock) với nhiều hạn chế về mặt kỹ thuật và tỉ lệ biến chứng còn cao. Sau đó, năng lượng tần số radio (radiofrequency energy) đã được sử dụng để thay thế dòng điện một chiều và trở thành loại năng lượng phổ biến trong các thủ thuật đốt điện hiện nay. Bên cạnh năng lượng tần số radio, các loại năng lượng khác như siêu âm (ultrasound), vi sóng (microwave), nhiệt lạnh (cryothermal enery), tia lazer… cũng đang được nghiên cứu ứng dụng trong điều trị rối loạn nhịp tim. Cơ sở vật lý của đốt điện là năng lượng sóng radio các với dao động tần số rất cao (khoảng 500 KHz tức 500 000 dao động/ giây) đi vào vùng mô tim tiếp xúc với đầu ống thông, các ion trong mô tim sẽ dao động theo và sinh nhiệt do ma sát gây tăng nhiệt độ. Khi nhiệt độ tăng lên tới 60-70 độ C sẽ gây tổn thương protein không hồi phục và do vậy gây mất đặc tính sinh học của mô tim, đây là cơ sở của việc triệt bỏ các ổ ngoại vị hoặc các đường dẫn truyền bất thường đóng vai trò là cơ chất gây rối loạn nhịp tim. Các nghiên cứu cho thấy, chính vì dao động với tần số rất nhanh nên năng lượng tần số radio không kích thích tim gây các rối loạn nhịp và không gây cảm giác đau cho người bệnh. Đặc tính gây nóng mô bằng ma sát do dao động của các ion chứ không phải truyền nhiệt trực tiếp qua đầu ống thông cho phép khu trú tổn thương mô tim trong vòng vài milimet đường kính và độ sâu nên việc triệt đốt rất đặc hiệu và an toàn. Quá trình đốt điện được kiểm soát bởi đồng thời nhiều thông số như cường độ năng lượng đốt, nhiệt độ và điện trở mô… hệ thống ngắt tự động sẽ được kích hoạt nếu các thông số này vượt qua ngưỡng an toàn được cài đặt. Thường thì cường độ năng lượng đốt thay đổi từ 10-50 W, nhiệt độ đầu ống thông đốt được duy trì khoảng 60-70 độ C và trở kháng mô dao động từ 80-120 Ohm.
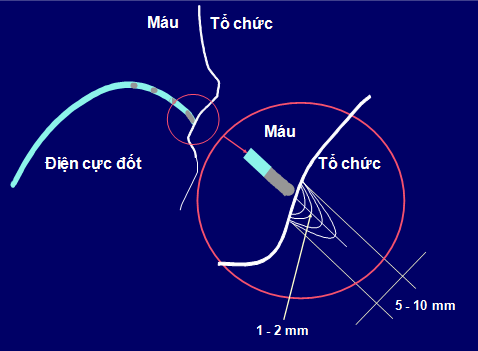
Hình 1: Lược đồ mô tả đường kính và độ sâu tổn thương mô tim gây ra do năng lượng tần số radio. Đường kính tổn thương: 5-10 mm, vùng cơ tim bị đốt nóng nhất có độ sâu khoảng 1 mm.
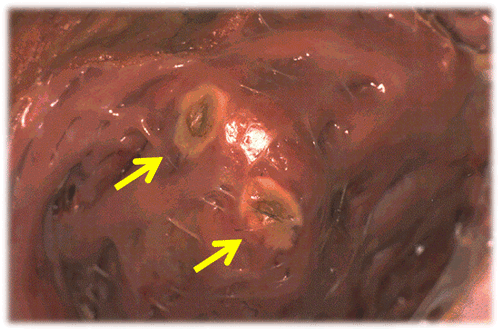
Hình 2: Tổn thương mô tim gây ra bởi năng lượng tần số radio là các vùng nội mạc bị biến mầu do nhiệt độ (mũi tên) Hiện nay, đốt điện được chỉ định cho phần lớn các rối loạn nhịp tim nhanh. So với điều trị nội khoa kinh điển và các phương pháp khác, đốt điện là điều trị mang tính triệt để, an toàn và có lợi về tính chi phí-hiệu quả, đặc biệt về mặt dài hạn. II. CHỈ ĐỊNH VÀ CHỐNG CHỈ ĐỊNH
2.1. Chỉ định
Chỉ định chi tiết của thủ thuật đốt điện sẽ được đề cập trong từng chuyên đề cụ thể trong cuốn sách này. Chỉ định đốt điện trước hết dựa trên tính hiệu quả - nguy cơ của thủ thuật và tiếp đó là sự lựa chọn của bệnh nhân trong trường hợp điều trị thuốc vẫn có kết quả.
A. Hiện nay, có ba chỉ định được xếp loại I (khuyến cáo áp dụng): - Các cơn tim nhanh trên thất (supraventricular tachycardia) có triệu chứng do các cơ chế:
- Tim nhanh vào lại nút nhĩ thất.
- Tim nhanh vào lại nhĩ thất qua đường dẫn truyền phụ (hội chứng WPW)
- Tim nhanh nhĩ một ổ khởi phát
- Cuồng nhĩ (đặc biệt cuồng nhĩ điển hình bên phải)
- Rung nhĩ gây triệu chứng và không đáp ứng với ít nhất một thuốc chống rối loạn nhịp tim, bao gồm hai kỹ thuật:
- Cô lập các tĩnh mạch phổi kết hợp với các kỹ thuật triệt đốt khác trong nhĩ trái/phải.
- Cắt đốt bộ nối nhĩ thất nhằm khống chế tần số thất.
- Tim nhanh thất có triệu chứng, bao gồm:
- Tim nhanh thất vô căn
- Tim nhanh thất trên nền bệnh tim thực tổn: trong trường hợp điều trị nội khoa không hiệu quả hoặc bệnh nhân không dung nạp được thuốc chống rối loạn nhịp hoặc ở bệnh nhân đã cấy máy phá rung tự động (ICD) nhằm giảm số lần phải shock điện.
B. Các trường hợp khác có thể chỉ định đốt điện: - Nhịp xoang nhanh gây triệu chứng và không đáp ứng với điều trị nội khoa.
- Ngoại tâm thu thất hoặc nhĩ gây triệu chứng, ảnh hưởng đến chất lượng cuộc sống.
- Nhịp nhanh bộ nối có triệu chứng
C. Các chỉ định đang được nghiên cứu: - Tim nhanh thất đa hình thái
- Rung thất
2.2. Chống chỉ định:
A. Các chống chỉ định chung của các thủ thuật tim mạch can thiệp khác: nhiễm trùng tiến triển, bệnh lý nội khoa nặng, rối loạn đông máu nặng...
B. Một số chống chỉ định đặc thù: - Huyết khối trong nhĩ trái, thất trái là chống chỉ định của đốt điện trong các buồng tim bên trái.
- Van nhân tạo là chống chỉ định với các kỹ thuật đốt điện cần phải đưa ống thông qua van.
- Phụ nữ có thai (vì nguy cơ nhiễm tia X cho mẹ và con).
III. CHUẨN BỊ BỆNH NHÂN
Chuẩn bị bệnh nhân trước thủ thuật cũng tương tự như thủ thuật thăm dò điện sinh lý học tim. Bệnh nhân được thăm khám lâm sàng, ghi điện tâm đồ 12 chuyển đạo, xét nghiệm công thức máu, đông máu cơ bản, sinh hóa máu (chức năng thận, điện giải đồ…), làm siêu âm tim và các thăm dò cần thiết khác.
Bệnh nhân phải ngừng các thuốc chống loạn nhịp hoặc có ảnh hưởng tới đặc tính điện sinh lý tim ít nhất 5 lần thời gian bán hủy của thuốc trước thủ thuật.
Ngừng các thuốc chống đông hoặc điều chỉnh liều về giới hạn an toàn nhằm tránh nguy cơ chảy máu.
Bệnh nhân có thể ăn nhẹ vào bữa ăn trước giờ làm thủ thuật trừ trường hợp cần phải gây mê toàn thân (đốt rung nhĩ…).
Bệnh nhân phải ký giấy cam kết trước khi tiến hành thủ thuật.
Vô cảm chỉ cần gây tê tại chỗ bằng lidocain. Gây mê toàn thân trong trường hợp bệnh nhân là trẻ nhỏ hoặc trong một số thủ thuật đốt điện kéo dài nhiều giờ (rung nhĩ, tim nhanh thất). IV. KỸ THUẬT
Thủ thuật đốt điện được tiến hành trong phòng thông tim (catheterization laboratory) với các trang thiết bị chuyên dụng như máy chụp mạch với màn tăng sáng, hệ thống thăm dò điện sinh lý học tim và máy phát năng lượng tần số radio.

Hình 3: Máy phát năng lượng tần số radio, với các nút điều chỉnh và màn hình hiển thị các thông số triệt đốt: nhiệt độ, trở kháng mô, thời gian đốt. Thông thường, đốt điện sẽ được tiến hành đồng thời với thủ thuật thăm dò điện sinh lý học tim.
2 đến 5 điện cực chẩn đoán (diagnostic catheter) sẽ được đưa vào các buồng tim qua đường tĩnh mạch đùi bên phải và tĩnh mạch dưới đòn bên trái. Các vị trí đặt điện cực chẩn đoán bao gồm: điện cực vùng cao nhĩ phải, vùng mỏm thất phải, điện cực bó His, điện cực xoang vành.
Cùng với điện tâm đồ bề mặt 12 chuyển đạo thông dụng, việc ghi các điện đồ trong buồng tim và kích thích tim theo chương trình cho phép chẩn đoán chính xác cơ chế, bản chất các rối loạn nhịp tim và đặc biệt là các cơ chất gây rối loạn nhịp (substrate), đó có thể là một ổ ngoại vị ở tâm thất hoặc tâm nhĩ hoặc có thể là một đường dẫn truyền bất thường.
Khi cơ chất của rối loạn nhịp đã được xác định, một loại ống thông khác sẽ được sử dụng là các ống thông đốt (ablation catheter), được thiết kế đặc biệt để vừa có thể ghi được các điện đồ vừa đưa năng lượng tần số radio vào các mô tim nơi đầu điện cực tiếp xúc. Đặc tính có thể gấp duỗi được (steerable) của ống thông cho phép các bác sĩ can thiệp có thể luồn ống thông đốt vào các vị trí khác nhau trong các buồng tim nơi có cơ chất gây loạn nhịp để triệt đốt.

Hình 4: Đầu ống thông đốt (ablation catheter), bản điện cực đầu xa có độ dài 4 hoặc
8 mm, là nơi tiếp xúc với mô tim được triệt đốt. Ống thông triệt đốt trong các buồng tim bên phải thường được đưa qua đường tĩnh mạch đùi bên phải. Ống thông triệt đốt trong các buồng tim bên trái có thể đưa qua đường động mạch đùi trái đi ngược dòng vào thất trái qua động mạch chủ hoặc qua đường chọc xuyên vách liên nhĩ. 4.1. Triệt đốt đường dẫn truyền phụ trong Hội chứng Wolff-Parkinson-White (WPW) và cơn tim nhanh vào lại nhĩ thất.
Hội chứng WPW liên quan tới sự tồn tại một đường dẫn truyền bất thường (đường dẫn truyền phụ - accessory pathway) nối liền tâm nhĩ và tâm thất bên cạnh đường dẫn truyền bình thường qua nút nhĩ thất. Trong trường hợp điển hình, đường dẫn truyền phụ có thể dẫn truyền xung động theo chiều xuôi từ nhĩ xuống thất hoặc cả hai chiều, điện tâm đồ bề mặt đặc trưng bởi khoảng PR ngắn (< 120 ms), phức bộ QRS giãn rộng (>120 ms) và sóng delta ở đầu phức bộ QRS. Đường dẫn truyền phụ chỉ dẫn theo chiều ngược từ thất lên nhĩ gọi là đường ẩn (concealed accessory pathway).
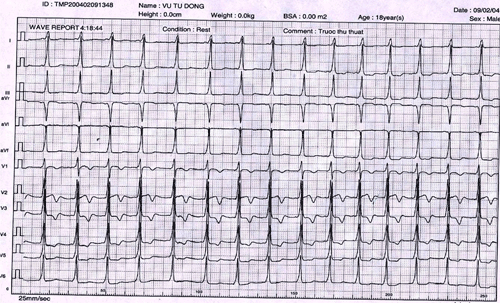
Hình 5: Điện tâm đồ bề mặt của hội chứng WPW điển hình với đường dẫn truyền phụ ở vùng trước vách bên phải. Biểu hiện lâm sàng của hội chứng WPW là các cơn tim nhanh vào lại nhĩ-thất thông qua đường dẫn truyền phụ. Bình thường xung động phát ra từ nút xoang gây khử cực hai tâm nhĩ trước sau đó đi qua nút nhĩ thất gây khử cực tâm thất rồi tự tắt. Khi tồn tại đường dẫn truyền phụ, xung động này sẽ đi ngược qua đó, vào lại tâm nhĩ gây cơn nhịp nhanh với tần số từ 140-220 ck/ph. Mặt khác, hội chứng WPW đặc biệt nguy hiểm trong trường hợp rung nhĩ, các xung động tần số rất cao từ tâm nhĩ sẽ đi qua đường dẫn truyền phụ xuống khử cực tâm thất lầm tâm thất đập rất nhanh (có thể lên tới 300 ck/ph) gây tụt huyết áp, có khi tử vong.
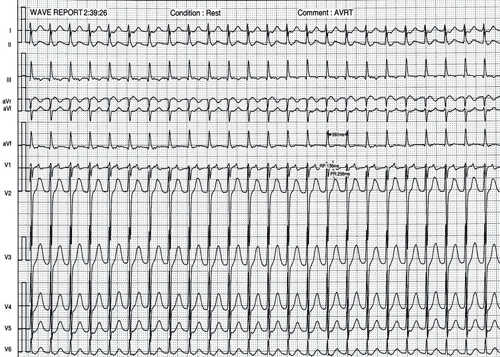
Hình 6: Cơn tim nhanh vào lại nhĩ thất (AVRT). Ở chuyển đạo V1 nhìn rõ sóng P dẫn truyền ngược đi sau phức bộ QRS với RP < PR. Kỹ thuật triệt đốt đường dẫn truyền phụ dựa trên việc đưa đầu ống thông đốt tới tiếp xúc với một điểm trên vòng van hai lá hoặc ba lá nơi có đường dẫn truyền phụ đi qua. Tiếp cận vòng van ba lá bằng đường tĩnh mạch đùi, tiếp cận vòng van hai lá bằng đường ngược dòng động mạch chủ qua động mạch đùi hoặc qua đường xuyên vách liên nhĩ. Đường dẫn truyền phụ được định vị (mapping) dựa vào các điện đồ trong buồng tim trong lúc nhịp xoang, trong lúc cơn tim nhanh vào lại nhĩ thất hoặc trong lúc tạo nhịp thất và dựa vào hỉnh ảnh giải phẫu trên X quang. 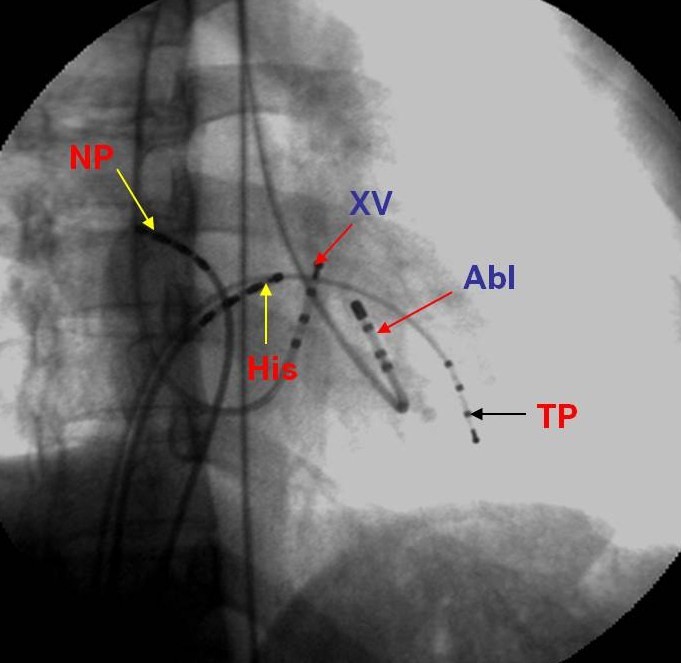
Hình 7: Vị trí các ống thông trên hình ảnh X quang trong triệt đốt đường dẫn truyền phụ: NP: điện cực cùng cao nhĩ phải, His: điện cực vị trí bó His, XV: điện cực xoang vành, TP: điện cực mỏm thất phải, Abl: điện cực triệt đốt được đưa vào thất trái ngược chiều qua van động mạch chủ và cắm vào vòng van hai lá nơi có đường dẫn truyền phụ nhĩ-thất đi qua. 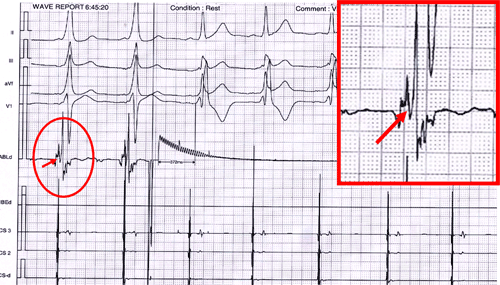
Hình 8: Triệt đốt đường dẫn truyền phụ điển hình trong lúc nhịp xoang. Kết quả xuất hiện ngay sau 372 ms (hết hình ảnh WPW), điện đồ vị trí đích (trong ô vuông đỏ) có sóng nhĩ đi trước và trộn lẫn với sóng thất.
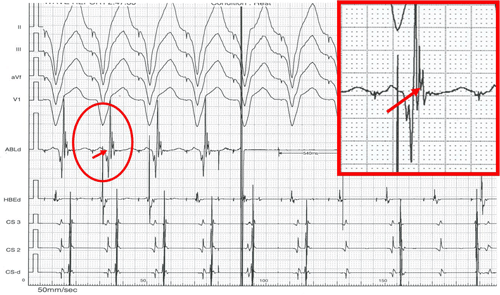
Hình 9: Triệt đốt đường dẫn truyền phụ điển hình trong lúc tạo nhịp thất phải. Kết quả xuất hiện ngay sau 540 ms (xuất hiện hình ảnh phân ly thất-nhĩ), điện đồ vị trí đích (trong ô vuông đỏ) có sóng thất đi trước và sóng nhĩ đi ngay sát sau sóng thất. Tỉ lệ thành công của phương pháp đốt điện trong hội chứng WPW có thể đạt tới 90-95%, tỉ lệ tái phát thường thấp < 5%. 4.2. Cơn tim nhanh do vòng vào lại vùng nút nhĩ thất
Là loại tim nhanh kịch phát trên thất thường gặp nhất trên lâm sàng. Cơ chất của rối loạn nhịp này là sự tồn tại đường dẫn truyền kép ở vùng nút nhĩ thất và mô nhĩ lân cận bao gồm một đường dẫn truyền nhanh (fast pathway) và một đường dẫn truyền chậm (slow pathway). Khi có điều kiện thuận lợi về điện học (như có ngoại tâm thu), xung động đi qua đường chậm có thể quay lại đường nhanh khép kín một vòng vào lại gây cơn tim nhanh với tần số từ 120-240 ck/ph. 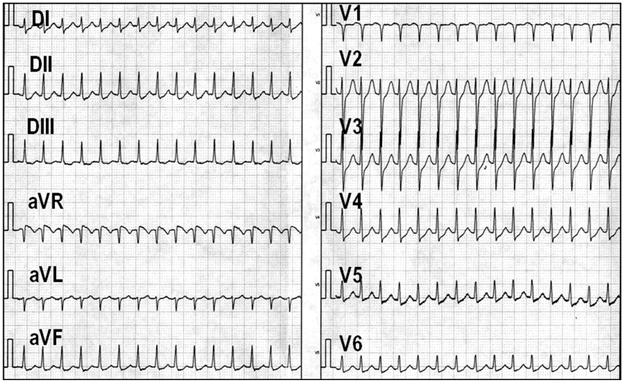
Hình 10: Điện tâm đồ bề mặt của cơn tim nhanh vào lại nhĩ thất kiểu chậm-nhanh. Không thấy rõ hình ảnh sóng P do bị lẫn vào phức bộ QRS. Điều trị cơn tim nhanh vào lại nút nhĩ thất dựa trên cơ sở việc triệt đốt một trong hai đường dẫn truyền qua nút nhĩ thất, đường nhanh hoặc đường chậm. Ngày nay, hầu hết các trung tâm tim mạch trên thế giới đều đồng thuận việc triệt bỏ đường chậm vì có tỉ lệ thành công cao hơn và ít biến chứng gây blốc nhĩ thất hơn. Ống thông đốt sẽ được đưa qua tĩnh mạch đùi tới vị trí triệt đốt đường dẫn truyền chậm ở vùng mô nhĩ phải nằm giữa bờ van hai lá và lỗ xoang tĩnh mạch vành, cách nút nhĩ thất khoảng 1-2 cm (còn gọi là vùng đáy tam giác Koch). Xác định vị trí đường chậm dựa vào điện đồ ghi được tại đầu điện cực đốt và hình ảnh giải phẫu trên X quang.
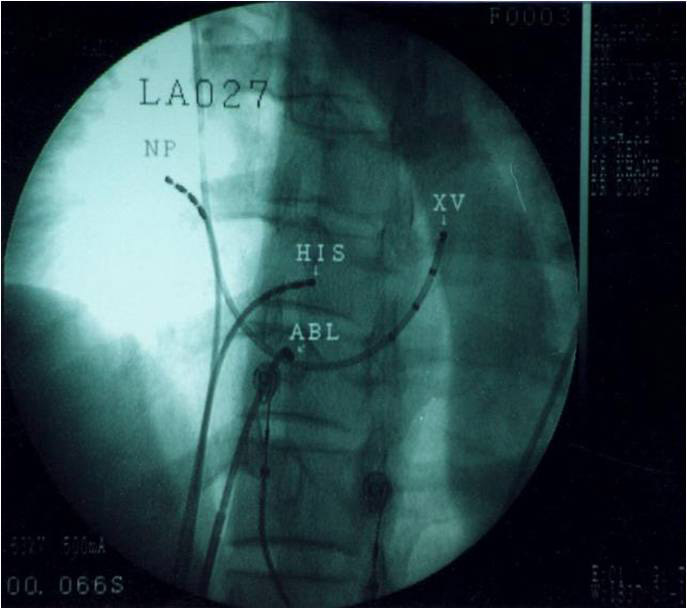
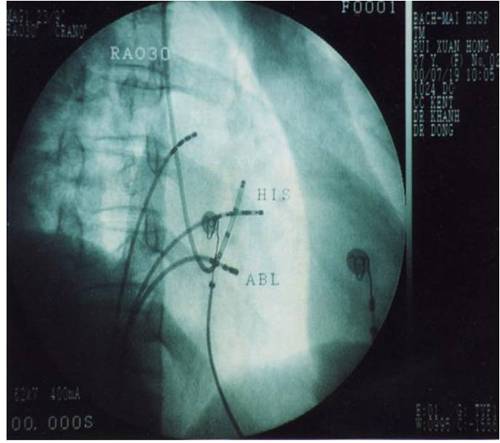
Hình 11: Vị trí các ống thông trên hình ảnh X quang trong triệt đốt đường chậm ở tư thế nghiêng trái 30 độ (trái) và nghiêng phải 30 độ (phải): NP: điện cực cùng cao nhĩ phải, His: điện cực vị trí bó His, XV: điện cực xoang vành, TP: điện cực mỏm thất phải, Abl: điện cực triệt đốt được đưa vào vùng đáy của tam giác Koch, dưới vị trí điện cực bó His khoảng 2 cm và ngang mức với lỗ xoang vành. 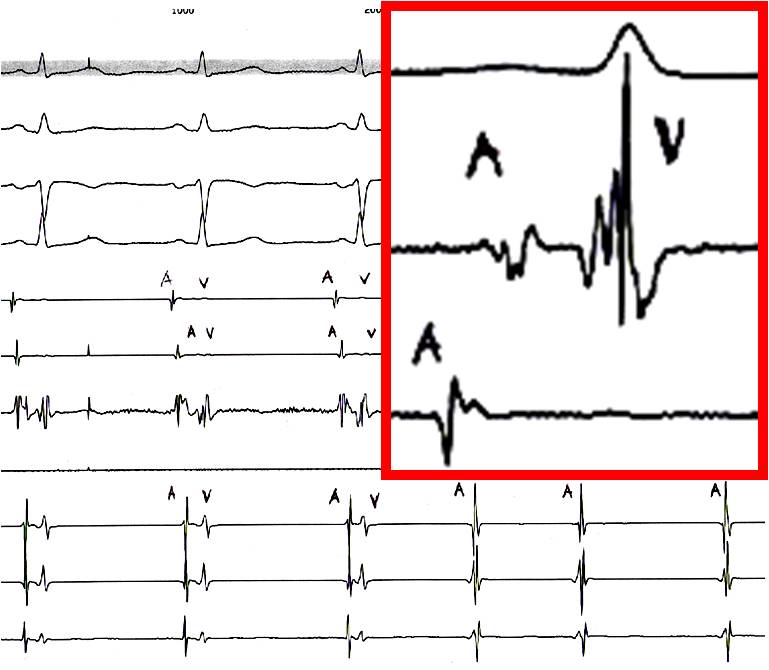
Hình 12: Triệt đốt đường chậm. Điện đồ vị trí đích (trong ô vuông đỏ) hình ảnh sóng nhĩ nhiều thành phần, biên độ thấp đi trước sóng thất, tỉ lệ biên độ sóng nhĩ/thất là 1/5. Kết quả triệt đốt đường chậm thành công thể hiện bằng sự xuất hiện nhịp bộ nối gia tốc ngay sau khi phát năng lượng tần số radio.
Tỉ lệ thành công của phương pháp đốt điện trong trường hợp này có thể lên tới 98-99%, biến chứng blốc nhĩ thất rất hiếm gặp (khoảng 1%).
4.3. Cuồng nhĩ và tim nhanh nhĩ đơn ổ
Cơ chế là do các vòng vào lại trong cơ nhĩ hoặc các ổ ngoại vị bất thường ở nhĩ trái hoặc nhĩ phải. Đốt điện các rối loạn nhịp này dựa trên cơ sở cắt đứt các vòng vào lại hoặc triệt bỏ các ổ ngoại vị. Triệt đốt trong nhĩ phải được thực hiện bằng cách đưa ống thông đốt qua đường tĩnh mạch đùi, triệt đốt trong nhĩ trái cần phải chọc vách liên nhĩ hoặc luồn ống thông từ nhĩ phải qua lỗ bầu dục. Hiện nay, đốt điện điều trị các cơn cuồng nhĩ (nhất là cuồng nhĩ không điển hình) và tim nhanh nhĩ được thực hiện dễ dàng hơn nhờ hệ thống lập bản đồ điện học và giải phẫu ba chiều các buồng tim (CARTO, En Site…). Hệ thống sẽ tái tạo đặc điểm giải phẫu tâm nhĩ cũng như trình tự hoạt hoá điện học trong cơn nhịp nhanh, do vậy giúp cho việc xác định cơ chất gây rối loạn nhịp một cách chính xác. Các tổng kết từ nhiều trung tâm cho thấy, hiện nay tỉ lệ thành công của đốt điện trong điều trị cuồng nhĩ điển hình đạt tới 90-95%.
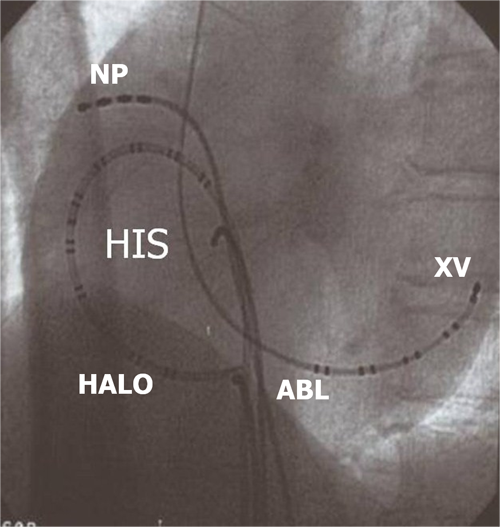
Hình 13: Vị trí các ống thông trên hình ảnh X quang trong triệt đốt cuồng nhĩ điển hình: NP: điện cực cùng cao nhĩ phải, His: điện cực vị trí bó His, XV: điện cực xoang vành, HALO: điện cực trong buồng nhĩ với nhiều cặp điện cực, Abl: điện cực triệt đốt được đưa vào vùng eo van ba lá (ishmus) nằm ở vùng đáy nhĩ phải. 4.4. Tim nhanh thất đơn dạng và ngoại tâm thu thất
Phần lớn có nguồn gốc từ đường ra thất phải hoặc ở vách liên thất bên trái, thường xảy ra trên những người không có bệnh lý tim mạch thực tổn. Cơn tim nhanh thất có nguồn gốc từ đường ra thất phải biểu hiện trên điện tâm đồ với QRS có dạng blốc nhánh trái và trục điện tim quay xuống dưới, cơn tim nhanh thất có nguồn gốc từ mặt trái vách liên thất có điện tâm đồ với dạng blốc nhánh phải và trục điện tim hướng lên trên. Ngoài ra, tim nhanh thất/ ngoại tâm thu thất vô căn còn có thể khởi phát từ những vị trí khác như xoang Valsalva, trên van động mạch phổi, vòng van ba lá, vị trí cạnh bó His, vòng van hai lá…
Triệt đốt các cơn tim nhanh thất được thực hiện bằng cách đưa ống thông đốt vào trong các buồng thất qua đường tĩnh mạch hoặc động mạch đùi hoặc qua đường xuyên vách liên nhĩ. Ổ ngoại vị được xác định bằng vị trí ghi được điện thế hoạt hoá nội mạc sớm nhất (earliest activation mapping) hoặc bằng phương pháp tạo nhịp (pace mapping).
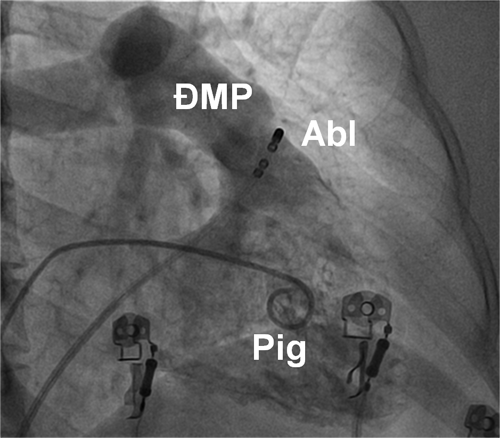
Hình 14: Vị trí các ống thông trên hình ảnh X quang trong triệt đốt ngoại tâm thu thất khởi phát từ đường ra thất phải trên góc nghiêng phải 30 độ: Pig: ống thông Pigtail chụp buồng thất phải, Abl: điện cực triệt đốt được đưa vào vùng đường ra thất phải, ngay dưới van động mạch phổi 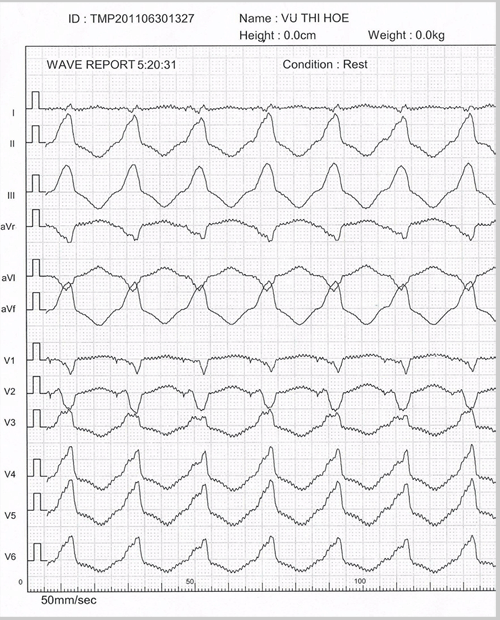

Hình 15: Triệt đốt ngoại tâm thu thất khởi phát từ đường ra thất phải. Xác định vị trí ổ khởi phát bằng phương pháp tạo nhịp thất (pace mapping). Đầu điện cực đốt đã đặt đúng vào ổ ngoại vị nên khi tạo nhịp qua điện cực đốt sẽ gây ra được các phức bộ QRS giống với ngoại tâm thu xuất hiện tự phát 12/12 chuyển đạo. 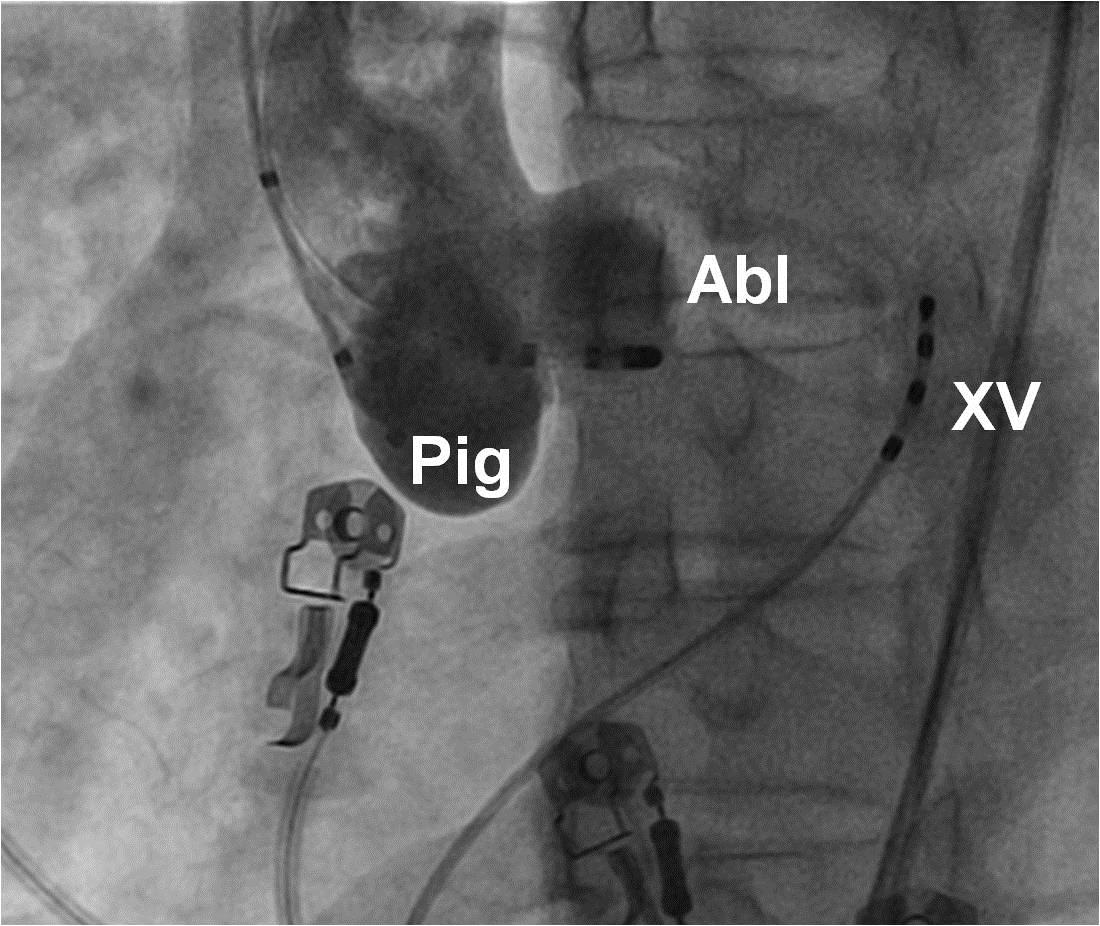
Hình 16: Vị trí các ống thông trên hình ảnh X quang trong triệt đốt ngoại tâm thu thất khởi phát từ xoang Valsalva trên góc nghiêng trái 30 độ: XV: điện cực xoang vành, Pig: ống thông Pigtail chụp xoang Valsalva, Abl: điện cực triệt đốt được đưa vào trong lòng xoang Valsalva lá vành trái, phía trên khoảng 1 cm là lỗ xuất phát của thân chung động mạch vành trái.
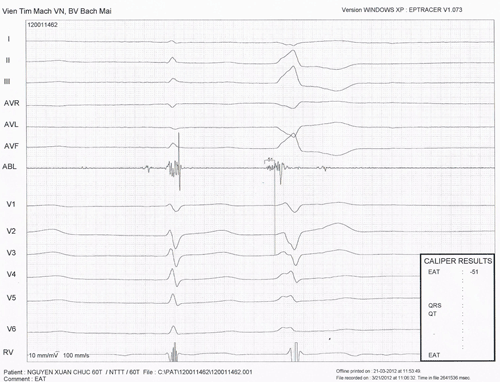
Hình 17: Triệt đốt ngoại tâm thu thất khởi phát từ xoang Valsalva lá vành trái. Xác định vị trí ổ khởi phát bằng phương pháp ghi điện thế sớm nhất. Điện thế thất ghi được ở vị trí đầu điện cực đốt sớm hơn phức bộ QRS trên điện tâm đồ bề mặt 51 ms. Hiện này, tỉ lệ thành công của đốt điện đối với các cơn tim nhanh thất đơn dạng/ ngoại tâm thu thất vô căn vào khoảng > 90%.
Đối với các cơn tim nhanh thất trên nền bệnh tim thiếu máu cục bộ, do cơ chất gây loạn nhịp phức tạp, liên quan đến các vùng cơ tim thiếu máu hoặc tổ chức sẹo sau hoại tử cơ tim nên kỹ thuật triệt đốt thường quy như trên gặp khó khăn và có tỉ lệ thành công thấp. Hiện nay, sử dụng hệ thống lập bản đồ điện học và giải phẫu ba chiều sẽ xác định vùng cơ tim hóa sẹo ở tâm thất giúp định hướng cho thủ thuật triệt đốt, tiếp cận ngoại mạc bên cạnh tiếp cận nội mạc đã giúp nâng cao đáng kể tỉ lệ thành công. 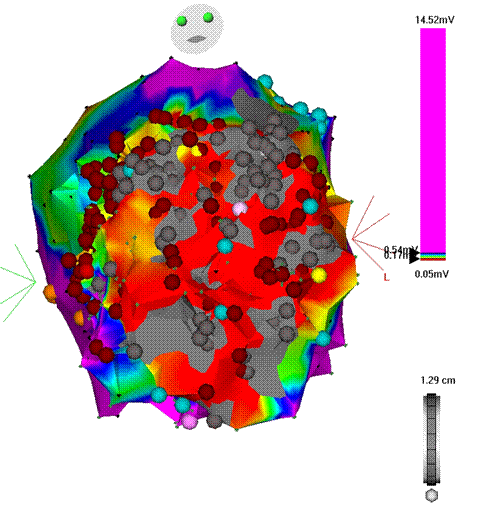
Hình 18: Hình ảnh tái tạo trên không gian ba chiều bản đồ giải phẫu-điện học buồng thất trái với vùng sẹo cơ tim ở vùng trước rộng (màu đỏ), là cơ chất gây ra cơn tim nhanh thất. Các chấm màu đỏ là các điểm triệt đốt xung quanh vùng tổ chức sẹo.
4.5. Rung nhĩ
Kỹ thuật đốt điện trong rung nhĩ dựa trên cơ sở tái tạo hình ảnh giải phẫu ba chiều tâm nhĩ trái và các tĩnh mạch phổi, việc kết hợp kỹ thuật tái tạo dựa trên catheter với hình ảnh chụp cắt lớp vi tính đa dãy (MSCT) giúp tái tạo hình ảnh giải phẫu chính xác và chi tiết hơn.
Đốt điện được chứng minh hiệu quả cao nhất đối với các cơn rung nhĩ kịch phát. Cơ chất chủ yếu là các ổ ngoại vị nằm trong các tĩnh mạch phổi. Kỹ thuật triệt đốt dựa trên cơ sở cắt đứt các sợi cơ tim nối liền giữa tâm nhĩ và các tĩnh mạch phổi để các ổ ngoại vị không thể phát xung động lan vào tâm nhĩ trái.
Triệt đốt trong tâm nhĩ trái thường sử dụng các ống thông với các lỗ bên để truyền dịch làm lạnh mô nhĩ (irrigated catheter hay cool-flow catheter), công nghệ này giúp cho năng lượng tần số radio có thể truyền được sâu hơn vào mô nhĩ gây nên các tổn thương xuyên thành (transmural lesion) nhờ vậy có thể cô lập được triệt để hơn các tĩnh mạch phổi. Bên cạnh đó đốt điện kết hợp tưới lạnh giúp làm giảm đáng kể tỉ lệ biến chứng thủng tâm nhĩ.

Hình 19: Đầu ống thông đốt với các lỗ bên để tưới dịch làm lạnh mô (irrigated ablation catheter), catheter này có thể giúp đưa được năng lượng tần số radio thấm sâu hơn, tạo nên những tổn thương xuyên thành tâm nhĩ. Tỉ lệ thành công của thủ thuật đối với rung nhĩ kịch phát theo tổng kết từ các trung tâm là khoảng 70-85%.
Đối với rung nhĩ dai dẳng và mạn tính, bên cạnh các ổ ngoại vị, cơ chất còn có sự tham gia của các vùng mô ở nhĩ trái, kỹ thuật triệt đốt thường phải kết hợp thêm các đường đốt cô lập khác trong nhĩ trái giống như phẫu thuật Maze (linear ablation) và/hoặc triệt đốt các vùng mô nhĩ có phức bộ điện học phân mảnh phức tạp (CFAE hay CAFE).
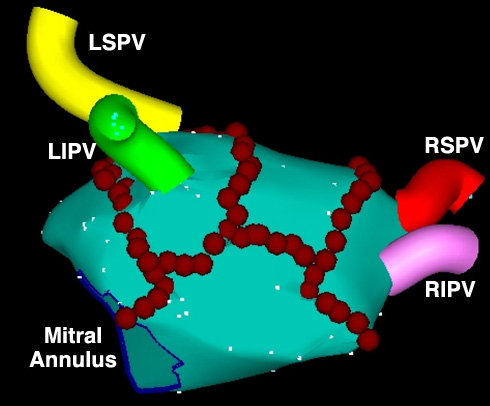
Hình 20: Hình ảnh tái tạo ba trên không gian ba chiều tâm nhĩ trái và 4 tĩnh mạch phổi. Kỹ thuật triệt đốt rung nhĩ kịch phát dự trên cô lập 4 tĩnh mạch phổi bằng các đường đốt điện liên tiếp nhau (các chấm màu đỏ).
Tỉ lệ thành công của đốt điện đối với rung nhĩ mạn tính thấp hơn (khoảng 50% hoặc thấp hơn). Khoảng 25% số bệnh nhân cần 2 hoặc nhiều hơn số lần làm thủ thuật mới có thể duy trì nhịp xoang hiệu quả. Mặc dù đã có rất nhiều tiến bộ về kỹ thuật và công nghệ đốt điện, rung nhĩ mạn tính vẫn còn là một thách thức lớn và đòi hỏi tiếp tục có những nghiên cứu cải tiến kỹ thuật trong tương lai. V. BIẾN CHỨNG
Biến chứng nặng của đốt điện gặp trong khoảng 3% số ca thủ thuật và tùy thuộc nhiều vào loại chỉ định. Tỉ lệ biến chứng cao hơn ở các thủ thuật điều trị rung nhĩ, tim nhanh thất và nhìn chung rất thấp ở các trường hợp tim nhanh trên thất. Trong đó, tai biến tắc mạch, huyết khối chiếm khoảng 1%, tử vong chiếm khoảng 0,1-0,2%.
5.1. Các biến chứng tại tim: - Block nhĩ thất độ cao
- Thủng tim gây tràn máu màng tim (cao nhất ở thủ thuật đốt điện rung nhĩ: khoảng 3-6%).
- Tắc động mạch vành, co thắt động mạch vành
- Viêm màng ngoài tim
- Tổn thương van tim
5.2. Biến chứng mạch máu - Chảy máu vào phúc mạc
- Tụ máu chỗ chọc mạch
- Tổn thương nội mạc mạch máu
- Tai biến mạch não
- Tụt huyết áp
- Tắc mạch do cục máu đông hay do khí
5.3. Biến chứng phổi - Tăng áp động mạch phổi, ho máu do hẹp tĩnh mạch phổi (sau đốt điện rung nhĩ)
- Tràn máu màng phổi (thường liên quan đến chọc tĩnh mạch dưới đòn)
5.4. Các biến chứng khác - Dò nhĩ trái – thực quản (đặc biệt trong đốt rung nhĩ)
- Kích ứng dạ dày
- Liệt cơ hoành
- Bỏng da do tia X
- Nhiễm trùng tại vị trí chọc mạch
- Rối loạn nhịp tim
5.5. Nguy cơ nhiễm xạ - Nguy cơ nhiễm xạ của thủ thuật đốt điện nhìn chung là thấp.
|