1. SINH LÝ BỆNH VÀ CƠ CHẾ TÁC DỤNG
Hệ renin - angiotensin đã được xem là hệ thống nội tiết toàn thân, và ngày nay nó còn biết đến một cách rõ ràng là nó cũng là hệ thống cận tiết (paracrine), tự tiết (autocrine), tác dụng tại chỗ ở nhiều mô gọi là hệ renin–angiotensin mô. Hệ renin–angiotensin mô này phóng thích angiotensin II tại chỗ. Bên cạnh tồn tại hai hệ renin–angiotensin tuần hoàn và mô, cũng có men chuyển (ACE) tuần hoàn và mô. ACE là một metalloprotease tìm thấy chủ yếu trong mô. Hầu hết ACE trong cơ thể gắn với màng và thể hiện tác dụng tại chỗ thông qua những tế bào biểu bì và tế bào nội mạc mạch máu, đây là ACE mô. Một thể khác của ACE, có thể hòa tan và hơi khác chút ít so với ACE mô là ACE huyết tương, nó tuần hoàn trong huyết tương và những dịch khác của cơ thể [8]. Men chuyển này ngoài tác dụng chuyển angiotensin I thành angiotensin II thì nó còn làm bất hoạt bradykinin, một chất gây giãn mạch và hạ huyết áp.
Hệ thống RAA có vai trò quan trọng trong điều hòa huyết áp (HA), chức năng tim mạch và thận. Rối loạn chức năng của hệ RAA đóng một vai trò quan trọng trong sinh lý bệnh của THA, bệnh động mạch vành (CAD) và suy tim mãn tính. Một sự quan tâm đặc biệt là peptide vận mạch angiotensin II, một chất co mạch mạnh và kích thích tăng trưởng để điều chỉnh sự cân bằng giữa tình trạng co mạch và giữ muối do angiotensin II và tình trạng giãn mạch và bài tiết natri niệu của bradykinin. Enzyme này tăng biểu hiện thấy trong gần như tất cả các hình thức tổn thương tim và có một ảnh hưởng lớn đến sự phát triển của tăng huyết áp. Vì vậy, phong tỏa hệ RAA do đó đã trở nên được chấp nhận rộng rãi như một mục tiêu điều trị trong bệnh tim mạch [1].
Angiotensin II tác dụng qua 4 thụ thể là AT1, AT2, AT3, AT4. Thụ thể AT1 được ức chế chọn lọc bởi losartan và nhạy cảm với dithiothreitol, trong khi đó thụ thể AT2 được ức chế bởi PD 123177 và liên quan với những hợp chất mà không nhạy cảm với dithiothreitol. Ở động vật gặm nhấm, thụ thể AT1 được chia thành AT1a và AT1b. Ở động vật lưỡng cư và ở tế bào u nguyên bào thần kinh, thụ thể angiotensin được ức chế bởi losartan hoặc PD 123177, được đặt tên là AT3. Cả hai AT1 và AT2 thành 1 nhóm [15].
Bảng 1. Thụ thể angiotensin II, tác dụng và vị trí [15]
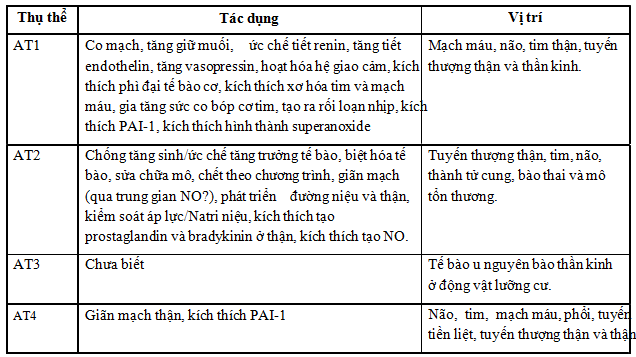
Khi dùng thuốc ức chế thụ thể angiotensin II týp 1, sẽ có cơ chế điều hòa ngược và làm gia tăng lượng angiotensin II lên gấp vài lần, từ đó làm gia tăng tác dụng của angiotensin II lên thụ thể AT2. Những tác dụng của thụ thể AT2 đa số có lợi. Tuy nhiên, những số liệu gần đây cho thấy kích thích thụ thể AT2 mang lại ít hiệu quả hơn những gì chúng ta biết trước đây trong một số trường hợp như có sự thúc đẩy tăng trưởng, xơ hóa hay phì đại cũng như nó là yếu tố tiền viêm và tiền xơ vữa. Ở những con chuột biến đổi gen, tăng biểu hiện AT2 quá mức gây ra rối loạn chức năng co bóp của tế bào cơ của tâm thất phụ thuộc vào Ca2+ và pH cũng như mất đáp ứng co bóp với angiotensin II. Những con chuột thiếu AT2 được bảo vệ chống lại phì đại cơ tim, trong khi đó sự biểu hiện quá mức AT2 trong tế bào cơ tim của con người có liên quan với tăng tỷ lệ phì đại cơ tim. Ngoài ra, vai trò quan trọng của thụ thể AT2 trong bệnh cơ tim giãn và bệnh cơ tim phì đại đã được chứng minh. Gần đây hơn, Benndorf và cs đã chứng minh rõ ràng rằng các thụ thể AT2 ức chế sự sinh mạch liên quan đến các yếu tố tăng trưởng nội mô mạch máu của nội mạc. Kích thích AT2 có thể ức chế thêm quá trình hình thành vi mạch (neovascularization) do thiếu oxy gây ra, đây là một phản ứng thích nghi quan trọng trong bệnh tim tim thiếu máu cục bộ mạn tính. Trong thận, AT2 kích thích viêm bằng cách tăng điều hòa RANTES cầu thận. Bằng chứng gần đây ở tế bào cơ người cho thấy angiotensin II có thể thúc đẩy sự nứt vỡ mãng xơ vữa bằng cách làm gia tăng metalloproteinase -1 trong hình thức phụ thuộc AT2 và bằng cách ngăn chặn sự tăng trưởng của tế bào cơ trơn mạch máu với giảm lắng đọng collagen và chết theo chương trình của tế bào trong mảng xơ vữa nguy cơ [13].
Gần đây người ta còn nghiên cứu thấy có mối liên quan giữa hệ RAA và hệ tiêu sợi huyết. Hệ tiêu sợi huyết (hay còn gọi là hệ thống hoạt hóa plasminogen) là một hệ có tác dụng phân hủy fibrin khi có hình thành cục huyết khối trong lòng mạch, đây là một tác dụng có lợi của cơ thể. Khi hệ thống tiêu sợi huyết được kích hoạt, plasminogen (dạng bất hoạt) chuyển thành plasmin (dạng hoạt động) dưới tác dụng của hai yếu tố là yếu tố hoạt hóa plasminogen mô (t-PA) và yếu tố hoạt hóa plasminogen máu (u-PA). Quá trình hoạt hóa này được xúc tác bởi fibrin, nó gắn với phân tử hoạt hóa và plasminogen. Những phân tử protein phân hủy từ fibrin cũng gắn vào t-PA, điều này gợi ý rằng hệ tiêu sơi huyết được kích hoạt thêm bởi cơ chế điều hòa ngược dương tính. Tuy nhiên, một khi một khi fibrin đã được liên kết chéo, vị trí gắn cho t-PA được che kín thì protein này không bị phân hủy. Có một enzyme là PAI -1 (plasminogen activator inhibitor -1) có tác dụng ức chế tác dụng hoạt hóa của t-PA và u-PA lên plasmingen, từ đó ức chế hệ tiêu sợi huyết. Năm 1993, tác giả Paul M. Ridker và cs đã nghiên cứu trên 4 người có huyết áp bình thường và 6 người tăng huyết áp bằng cách chuyền angiotensin II vào các đối tượng này. Kết quả cho thấy angiotensin II kích thích gia tăng PAI -1 [18]. Một kết quả tương tự cũng được thấy ở nghiên cứu của tác giả Douglas E. Vaughan và cs năm 1995 [9] và tác giả Brown NJ và cs năm 2007 [4]. Mặt khác, bradykinin làm tăng được t-PA. Điều này được chứng mình qua nghiên cứu của tác giả Brown NJ và cs năm 1997. Tác giả này đã nghiên cứu trên 17 bệnh nhân tăng huyết áp bằng cách chuyền bradykinin vào các đối tượng này và định lượng nồng t-PA. Kết quả cho thấy bradykinin làm tăng nồng độ t-PA [4]. Tóm lại, angiotensin II làm tăng PAI -1 (một chất ức chế hệ tiêu sợi huyết) và bradykinin làm tăng t-PA (một chất kích thích hệ tiêu sợi huyết). Từ đó chúng ta có thể thấy rằng thuốc ức chế men chuyển sẽ làm gia tăng quá trình tiêu sợi huyết. Năm 1998, tác giả Brown NJ và cs đã nghiên cứu và cho thấy thuốc ức chế men chuyển làm giảm được tỷ lệ bệnh lý tim mạch do thuyên tắc thông qua cơ chế giảm nồng độ PAI -1 vào buổi sáng [3]. Về mặt lý thuyết thì thuốc ức chế men chuyển có thể làm tăng t-PA nhưng những thực nghiệm chứng minh đến nay vẫn còn bàn cải. Điển hình là nghiên cứu HEART cho thấy những bệnh nhân tăng huyết áp được điều trị với ramipril, sau 14 ngày mức độ PAI -1 giảm 44%, hoạt độ của PAI – 1 giảm 22%, tuy vậy mức độ t-PA thay đổi không khác nhau giữa hai nhóm có và không có điều trị ức chế men chuyển [26]. Năm 2003, tác giả Paterna S. Và cs đã nghiên cứu tác dụng của losartan và delapril trên hệ tiêu sợi huyết ở những bệnh nhân tăng huyết áp nhẹ và trung bình. Trong nghiên cứu này cho thấy losartan không ảnh hưởng lên các thông số của hệ tiêu sợi huyết, trong khi đó delapril làm giảm được PAI -1 và tăng t-PA một cách có ý nghĩa [17]. Đến năm 2010, tác giả Tetsuya Matsumoto và cs đã nghiên cứu trên 73 bệnh nhân có chụp mạch vành bình thường, tác giả chia thành hai nhóm, một nhóm điều trị bằng imidapril (5mg/ngày) trong 4 tuần, 1 nhóm không điều trị với imidapril. Tác giả so sánh nồng độ t-PA tại xoang vành hoặc tại động mạch chủ. Tác giả có kết luận rằng thuốc imidapril làm tăng giải phóng được t-PA ở phụ nữ, trong khi đó ở nam giới không thấy khác nhau có ý nghĩa [24]. Năm 2011, nghiên cứu FISC ra đời. Nghiên cứu này đánh giá tác dụng của imidapril và candesartan trên 61 bệnh nhân tăng huyết áp nhẹ và trung bình có cân nặng bình thường, kết quả nghiên cứu này cho thấy cả hai thuốc imidapril và candesartan có tác dụng hạ huyết tương tự nhau nhưng chỉ có imidapril làm cải thiện cân bằng tiêu sợi huyết. Cơ chế này có thể thông qua những tác dụng qua trung gian bradykinin trên độ nhạy cảm insulin và chức năng nội mạc [20].
2. NHỮNG TÁC DỤNG CỦA ACEIS LÊN NHỒI MÁU CƠ TIM VÀ TỬ VONG DO NGUYÊN NHÂN TIM MẠCHĐỘC LẬP VỚI HUYẾT ÁP [13]
Một số thử nghiệm THA so sánh liệu pháp ACEIs với liệu pháp không ACEIs, ACEIs đã giúp giảm cả hai tỷ lệ NMCT tử vong và không tử vong, ngay cả khi mức hạ huyết áp tương tự ở cả hai nhóm. Mặc dù có vẻ rằng ACEIs có thể có một lợi ích mà độc lập với hạ huyết áp, rất khó để loại bỏ huyết áp như là một biến trừ khi mức huyết áp ít hơn 115/75mm Hg, bởi vì ngay cả huyết áp tâm thu từ 120 đến 139 mm Hg và một áp tâm trương từ 80 đến 89mm Hg cũng làm tăng nguy cơ tim mạch.
Thách thức là làm thế nào để định lượng tốt nhất những ảnh hưởng của những thay đổi, thậm chí thay đổi nhỏ của huyết áp lên các biến cố mạch máu. Điều này cũng được minh họa bằng một phân tích "bộ ba" thử nghiệm so sánh ACEIs với giả dược trên bệnh lý mạch máu [27]. Thử nghiệm HOPE (Heart Outcomes Prevention Evaluation), thử nghiệm EUROPA (EUropean trial of Reduction Of cardiac events with Perindopril in stable coronary Artery disease) và thử nghiệm PEACE (revention of Events with ACE inhibition study). Huyết áp trung bình ban đầu trong các thử nghiệm này được gọi là bình thường (133/79 - 139/78 mmHg) và chỉ giảm trung bình là 3/1.5 - 5/3mm Hg, nhưng tỷ lệ tử vong do bệnh lý tim mạch đã giảm 17,4% (643 trường hợp tử vong với ACEIs và 778 với giả dược, P <0,01).
Có hai phân tích gộp đã cung cấp bằng chứng mạnh mẽ cho những tác dụng độc lập với tác dụng hạ áp của ACEIs. Cả phân tích gộp đều là phân tích hồi quy gộp, một phần mở rộng để phân tích tìm cách kiểm tra mối quan hệ giữa kết quả và biến có thể liên quan. Bằng cách này, có thể tìm ra các yếu tố có thể chung nhau giữa các nghiên cứu không đồng nhất. Lúc đầu, phân tích trên 179.122 bệnh nhân trong các thử nghiệm so sánh điều trị ACEIs hoặc thuốc chẹn kênh canxi với mẫu so sánh trong đó có giả dược và phương pháp điều trị bằng thuốc lợi tiểu và thuốc chẹn β. Kết quả cho thấy, khi giảm 10mm Hg đối với huyết áp tâm thu thì giảm được 15% nguy cơ tương đối (RR) của NMCT và tử vong do nguyên nhân tim mạch. Mặc dù vậy, ACEIs có giảm thêm được 12% nguy cơ tương đối với mức huyết áp hạ tương tự. Những kết quả này gần giống như một phân tích hồi quy gộp thứ hai trên 137.356 bệnh nhân có nguy cơ cao từ BPLTTC (Blood Pressure Lowering Treatment Trialists Collaboration), trong đó bệnh nhân dùng ACEIs giảm thêm được 9% nguy cơ tương đối đối với NMCT và tử vong do tim mạch.
3. TÁC DỤNG BẢO VỆ MẠCH VÀNH TRONG CÁC THỬ NGHIỆM HUYẾT ÁP CỦA ỨC CHẾ THỤ THỂ: VẪN CÒN THIẾU BẰNG CHỨNG
Trong thử nghiệm LIFE (Losartan Intervention For Endpoint reduction in hypertension) (n = 9193) so sánh tác dụng của losartan và atenolol trên tất cả bệnh lý tim mạch trong đó có nhồi máu cơ tim. Sau 4 năm theo dõi, tỷ lệ nhồi máu cơ tim của nhóm dùng losartan (198/4605) cao hơn nhóm dùng atenolol (188/4588) tuy không có ý nghĩa thống kê mặc dù losartan giảm được mức huyết áp trung bình thấp hơn atenolol 1,7mmHg và giảm được tỷ lệ đột quỵ [6,]. Trong nghiên cứu SCOPE (Study on COgnition and Prognosis in Elderly) (n = 4937), candesartan có liên quan tới tăng 10% tuy không có ý nghĩa thống kê về tỷ lệ NMCT tử vong và không tử vong (trong đó tăng 14% đối với NMCT không gây tử vong) mặc dù huyết áp trung bình hạ thấp hơn nhóm chứng là 3.2/1.6-mm Hg [12,]. Trong thử nghiệm VALUE (n = 15.245), nhóm điều trị với valsartan (160mg/ngày) đã liên quan một sự gia tăng có ý nghĩa thống kê (19%; P = 0,02) tỷ lệ NMCT (gây tử vong và không tử vong) so với nhóm dung amlodipine (10mg/ngày). Điều quan trọng hơn là thử nghiệm này trên đối tượng tăng huyết áp có nguy cơ cao, 80% bệnh nhân có bệnh mạch máu có triệu chứng. Một phân tích post hoc gợi ý rằng tỷ lệ NMCT là một sự phản ánh của sự khác biệt về huyết áp (1.8/1.5 mmHg) theo hướng có lợi của amlodipine, mặc dù các phân tích này đã được chỉ trích [22]. Trong thử nghiệm VALUE, tỷ lệ OR tiên đoán cho NMCT là 0,98 cho một thay đổi huyết áp tâm thu là 2,2mm Hg so với quan sát là 1.19 (P = 0,03), từ đó một chuyên gia kết luận rằng: "Với nhồi máu cơ tim, valsartan đem lại kết quả kém hơn, hoặc ngược lại, những người điều trị với amlodipine có kết quả tốt hơn so với dự đoán từ sự chênh áp tâm thu đạt được [22]. Cũng có ý kiến cho rằng phương pháp so sánh trong một vài thử nghiệm trên có thể đã làm giảm tỷ lệ mắc NMCT, hơn là thuốc ức chế thụ thể làm tăng tỷ lệ này. Atenolol, như đã bàn luận có vẽ không làm giảm được tỷ lệ NMCT mặc dù gây giảm được huyết áp. Amlodipin đã cải thiện được triệu chứng đau thắt ngực và giảm tỷ lệ nhập viện và tái thông mạch vành ở bệnh nhân bệnh động mạch vành, nhưng nó không giảm NMCT hoặc tử vong so với giả dược mặc dù hạ được huyết áp khỏang 4.8/2.5 mmHg, mặc dù thử nghiệm đó không chú trọng về dự hậu này. Thiếu tương đối tính bảo vệ mạch máu đã được ghi nhận với các dihydropyridin khác [19]. Như vậy, valsartan trong thử nghiệm VALUE liên quan đến gia tăng tỷ lệ NMCT mà không thể được giải thích là do sự khác nhau về huyết áp giữa valsartan và amlodipin hay do tác dụng bảo vệ mạch máu của các thuốc này.
4. CÁC THỬ NGHIỆM SO SÁNH TRỰC TIẾP TÁC DỤNG CỦA THUỐC ƯCMC VÀ THUỐC ƯCTT TRÊN MẠCH VÀNH
Năm 2002, nghiên cứu OPTIMAAL ra đời. Đây là một nghiên cứu so sánh tác dụng của losartan và captopril trên những bệnh nhân có nguy cơ cao sau nhồi máu cơ tim. Nghiên cứu được thực hiện trên 5.477 bệnh nhân (≥50 tuổi) trên 39 trung tâm ở 7 quốc gia Châu Âu. Những bệnh nhân này được dùng ngẫu nhiên hoặc là losartan (50 mg, 1 lần/ngày) hoặc captopril (50mg, 3 lần/ngày). Sau thời gian theo dõi là 2,7 năm. Kết quả của nghiên cứu này cho thấy không khác nhau có ý nghĩa về tỷ lệ tử vong do tất cả các nguyên nhân ở 2 nhóm nghiên cứu. Tuy vậy, thuốc losartan có tỷ lệ dụng nạp thuốc cao hơn [7]. Sang năm 2003, có nghiên cứu VALIANT, so sánh tác dụng của thuốc ức chế men chuyển (captopril) và thuốc ức chế thụ thể (losartan). Nghiên cứu được thực hiện trên 14.703 bệnh nhân sau nhồi máu cơ tim 0,5 đến 10 ngày. Số bệnh nhân này chia thành 3 nhóm là nhóm dùng valsartan (n=4909), nhóm dùng valsartan + captopril (n=4885) và nhóm dùng captopril (n=4909). Tiêu chí đánh giá là tỷ lệ tử vong do tất cả các nguyên nhân. Sau thời gian theo dõi 24,7 tháng, nhóm tác giả này nhận thấy hai thuốc này có hiệu quả tương tự trong việc giảm những biến cố tim mạch ở nhóm bệnh nhân có nguy cơ cao sau nhồi máu cơ tim [14]. Đến năm 2007, một nghiên cứu gộp gồm 26 nghiên cứu lớn (gồm 17 nghiên cứu về thuốc ƯCMC và 9 nghiên cứu về thuốc ƯCTT) so sánh giữa thuốc ƯCMC và/hoặc thuốc ức chế thụ thể với giả dược hoặc thuốc khác. Có tất cả gồm 146.838 bệnh nhân đưa vào nghiên cứu. Có 22.666 biến cố tim mạch chính (đột quỵ, bệnh mạch vành và suy tim) xảy ra trong suốt thời gian theo dõi. Trong phân tích này cho thấy giảm được biến cố tim mạch ở cả hai thuốc ƯCMC và thuốc ƯCTT (trong nhóm ƯCMC cứ mỗi 5mmHg huyết áp trung bình giảm thì giảm được 16% nguy cơ tương đối bệnh mạch vành chính trong khi con số này của nhóm dùng thuốc ƯCTT là 16% tuy nhiên khỏang tin cậy của nhóm dùng thuốc ƯCTT rộng hơn và số lượng bệnh nhân ít hơn). Khi xét đến những tác dụng độc lập với huyết áp thì thuốc ƯCMC giảm được nguy cơ mạch vành chính (major coronary heart disease) độc lập với huyết áp (với mức giảm huyết áp trung bình là 0 mmHg thì nguy cơ tương đối bệnh mạch vành chính giảm xấp xỉ 9% (95% CI: 3-14%). Trong khi đó thuốc ƯCTT khi xét những tác dụng độc lập với huyết áp, nó làm tăng nguy cơ bệnh mạch vành lên [OR = -8% ; 95% CI: -9% - +17%] và sự khác nhau giữa 2 thuốc này có ý nghĩa thống kê (p=0,002). Tuy vậy, trên đột quỵ và trên suy tim không có khác nhau có ý nghĩa giữa hai nghiên cứu này [2]. Vào năm 2008, một nghiên cứu khác ra đời đó là nghiên cứu ONTARGET. Nghiên cứu thực hiện trên 25.620 bệnh nhân có nguy cơ cao biến cố mạch máu nhằm so sánh tác dụng của telmisartan và ramipril. Sau thời gian theo dõi trung bình là 56 tháng cho thấy telmisartan có tác dụng tương tự ramipril trên bệnh mạch máu [25]. Một kết quả tương tự cũng có ở một nghiên cứu gộp năm 2011, đăng trên tập san BMJ. Trong nghiên cứu gộp này phân tích tổng cộng là 37 thử nghiệm ngẫu nhiên, gồm 147.020 bệnh nhân, (ALPINE, 2003; CASE-J, 2008; CHARM-added, 2003; CHARM-alternative, 2003; CHARM-preserved, 2003; DETAIL, 2004; DIRECT-Prevent 1, 2008; DIRECT-Protect 1, 2008; DIRECT-Protect 2, 2008; E-COST, 2005; E-COST-R, 2005; ELITE, 1997; ELITE II, 2000; GISSI-AF, 2009; HIJ- CREATE, 2009; IDNT (CCB), 2003; IDNT (placebo), 2003; I-Preserve, 2008; IRMA 2, 2001; JIKEI, 2007; Kondo et al, 2003; KYOTO, 2009; LIFE, 2002; MOSES, 2005; NAVIGATOR, 2010; ONTARGET, 2008; OPTIMAAL, 2002; PRoFESS, 2008; RASS (ACEi), 2009; RASS (placebo), 2009; RENAAL, 2001; ROAD, 2007; SCOPE, 2003; Suzuki, 2008; Takahashi et al, 2006; TRANSCEND, 2008; VAL-Heft, 2001; VALIANT, 2003; VALUE, 2004). Sau khi phân tích, nhóm tác giả này bác bỏ giả thuyết rằng thuốc ƯCTT làm gia tăng nguy cơ nhồi máu cơ tim so với thuốc ƯCMC. Ngược lại, thuốc ƯCTT làm giảm được tỷ lệ đột quỵ, suy tim và đái tháo đường mới khởi phát [21]. Năm 2012, một nghiên cứu gộp của 20 thử nghiệm về tử suất và bệnh suất bệnh lý tim mạch đăng trên tập san tim mạch châu Âu, trên số lượng bệnh nhân là 158.998. Trong đó có 71.401 bệnh nhân dung thuốc ức chế hệ RAA và 87.597 bệnh nhân nhóm chứng. Kết quả cho thấy, ức chế hệ RAA liên quan với giảm 5% tử vong do tất cả các nguyên nhân (HR: 0,95, 95% CI: 0,91-1,00, P = 0,032) và giảm được 7% tỷ lệ tử vong do tim mạch (HR: 0,93, 95% CI: 0,88-0,99, P = 0,018). Hiệu quả điều trị được thấy hoàn toàn từ từ nhóm điều trị với thuốc ƯCMC mà nó có liên quan với giảm 10% tỷ lệ tử vong do mọi nguyên nhân (HR: 0,90, 95% CI: 0,84-0.97, P = 0,004), trong khi đó thuốc ƯCTT không giảm được tỷ lệ tử vong (HR: 0,99, 95% CI: 0.94 -1.04, P = 0,683). Sự khác biệt trong hiệu quả điều trị giữa các chất ức chế ACE và ARB trên tử vong do mọi nguyên nhân có ý nghĩa thống kê (P= 0,036). Trong khuyến cáo của Hội Tim mạch châu Âu năm 2013 về bệnh mạch vành cũng khẳng định rằng, thuốc ƯCMC được dùng điều trị ở những bệnh nhân có bệnh mạch vành ổn định, đặc biệt có tăng huyết áp kèm theo, LVEF≤40%, đái tháo đường hoặc bệnh thận mạn tính trừ khi có chống chỉ định. Thuốc ƯCTT là liệu pháp thay thế cho thuốc ƯCMC khi có chỉ định nhưng không dung nạp, tuy nhiên chưa có những nghiên cứu lâm sàng chứng tỏ lợi ích của có thuốc ƯCTT trên mạch vành ổn định [10]. Trong khuyến cáo của Hội Tim mạch Mỹ năm 2013 về nhồi máu cơ tim ST chênh lên, thuốc ƯCMC được đầu tiên, thuốc ƯCTT được dùng khi thuốc ƯCMC không dung nạp [16].